Виды патологии
Остеохондропатию коленного сустава разделяют на несколько видов заболеваний, отличающихся по локализации очага воспаления и клинической картине.
Болезнь Кёнига
Диагностируется синдром у мужчин от 15-30 лет, характеризуется поражением коленного и тазобедренного суставов с развитием некротических процессов, подразделяется на 4 степени:
- Пораженный участок на суставном хряще размягчается и выпячивается в полость сустава;
- Размягченный очаг в коленном суставе отделяется от суставной поверхности, на рентгене на костях отображается как клиновидное уплотнение;
- Некротическое расплавление и частичный отрыв пораженной части хряща от кости;
- Полное отделение фрагмента от суставной головки.
Отмечается длительный период развития остеохондропатии, поэтому при проведении дифференциальной диагностики точную причину заболевания установить невозможно.
Болезнь Шинца
Девочки 10-16 лет подвержены развитию болезни Хаглунда Шинца, характеризующейся процессами некротизации в бугре пяточной кости. Этиология патологии не выяснена, но поражаются обе конечности.
Характерно проявление синдрома у спортсменок или девочек, ведущих малоактивный образ жизни. По мере прогрессирования заболевания нарушается трофика костных структур, и кость разрушается и «продавливается». Постепенно происходит фрагментация очага патологии (разделение поврежденных фрагментов на отломки) и рассасывание некротизированных участков. В районе повреждения постепенно образуется соединительная ткань с последующим замещением на новую кость.
Болезнь Шинца – проявления и симптомы
Болезнь Осгуда-Шлаттера
Данный вид остеохондропатии колена развивается у детей 8-18 лет, характеризуется поражением бугристости большеберцовой кости. Травмы и физические нагрузки приводят к микроразрывам сухожилий. Развивается отек, препятствующий нормальной микроциркуляции в районе бугристости большеберцовой кости.
Наличие воспалительного процесса провоцирует развитие кровоизлияний и приводит к повреждению хрящевой ткани. Это провоцирует прогрессирование некротических процессов на бугристости большеберцовой кости. Во время роста организм ребенка способен обеспечить дополнительный рост ткани, поэтому в месте дефекта возможно образование костного нароста.
Синдром Синдинга-Ларсена-Иогансона
Болезнь Ларсена Юханссона встречается у детей 10-14 лет, преимущественно мужского пола, активно занимающихся спортом, характеризуется поражением надколенника.
Постоянная чрезмерная нагрузка на четырехглавую мышцу приводит к разрыву с последующим отделением фрагмента костной ткани от надколенной чашечки. В результате развивается некроз в очаге патологии.
Любой вид остеохондропатии развивается по следующим стадиям:
- Начинается процесс некротизирования хряща на кости в течение нескольких месяцев;
- Прогрессирование дегенеративно-воспалительных процессов в кости: уменьшение высоты эпифиза, расширение суставной щели. Длительность стадии 6-12 месяцев;
- Очаги патологии на кости рассасываются с последующим замещением остеокластами и грануляциями. Продолжительность процесса до 3 лет;
- Восстановление кости в течение нескольких месяцев.
Синдром Ларсена. Симптомы и проявления
Симптомы и тяжесть синдрома Ларсена сильно различаются, в том числе между лицами, принадлежащими к одной и той же семье. В одной большой семье, члены которые имели синдром Ларсена, имели аномалии нёба и несколько дислокаций крупных суставов, в то время как у других членов семьи, с этим синдромом, вообще не было никаких серьезных аномалий, кроме низкорослости и мягких черт, таких как короткие дистальные фаланги и дополнительные кости в запястье и в лодыжке. Что касается низкорослости, то она является самым распространенным проявлением, она встречается в 70% случаев.
Аномалии суставов с характерными чертами лица являются вторыми наиболее частыми проявлениями, связанными с классическим, аутосомно-доминантным синдромом Ларсена. Некоторые симптомы, связанные с синдромом Ларсена присутствуют при рождении, такие как дислокация крупных суставов (80% – бедра, 80% – колени и 65% – локти) и подвывих плеча. Косолапость присутствует у 75% пациентов. Кроме того, суставы пациентов с синдромом Ларсена могут быть чрезвычайно слабым, что делает их более склонными к дислокации. Пальцы могут быть короткими и широкими, с квадратными или закругленными кончиками. Дополнительные кости могут присутствовать в запястьях и лодыжках, а некоторые из этих костей могут сливаться вместе, в детстве.
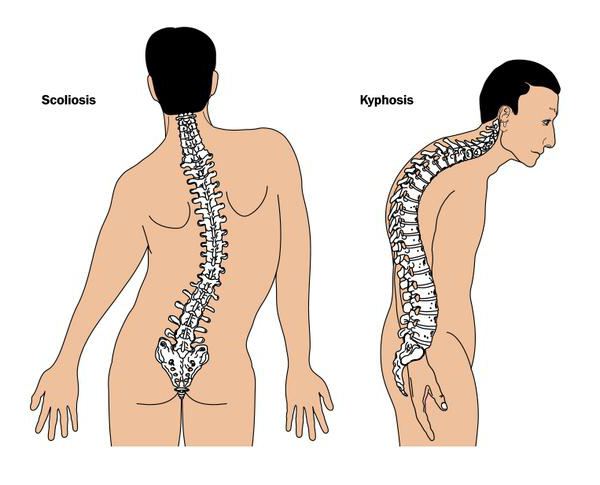
Аномалии позвоночника встречаются у 84% лиц с синдромом Ларсена, в том числе аномальная боковая кривизна позвоночника (сколиоз) или передняя/задняя кривизна позвоночника в области шеи (шейный кифоз). Лица с синдромом Ларсена и с дисплазиями позвоночника имеют значительный риск развития повреждения мозга и паралича, вторично к повреждению, который происходит, по крайней мере у 15% больных.
Люди с синдромом Ларсена также имеют отличительные черты лица, глаз. Эти черты включают гипертелоризм, широкий лоб и депрессию переносицы. Средняя часть лица может выглядеть плоской. Волчья пасть или расщелины в мягких тканях также могут возникать у 15% лиц. Глухота часто, как правило, предшествует звону в ушах, а проводящий глухота может быть связана с пороками развития косточек среднего уха (у 21% лиц).
Некоторые лица, с классическим синдромом Ларсена, развивают аномальное смягчение хряща трахеи, это состояние известно как трахеомаляция.
Многие люди, которые были описаны в медицинской литературе, имели более тяжелые формы синдрома Ларсена. Эти люди также развивали проблемы с обучаемостью, задержки развития, угрожающие жизни респираторные аномалии и пороки сердца.
Диагностика
Врач обязательно осмотрит колено пациента, проанализирует симптомы, выявит отечность, мышечную слабость, оценит диапазон движений. Для подтверждения диагноза пациента направляют на следующие процедуры:
- КТ. Позволяет выявить некротические очаги значительных размеров и повреждения субхондральных костей.
- МРТ. Выявляются зоны повреждения и воспаления мягких тканей.
- Рентгенологическое исследование. На снимках видны нечеткие контуры надколенника у нижнего полюса с прилежащей секвестроподобной тенью.
- Артроскопия. Эта хирургическая процедура позволяет с помощью волоконно-оптической камеры увидеть все повреждения в колене, которые не выявляются при других методах обследования.
- Дифференциальная диагностика. Необходимо отличить заболевание от патологий с похожими симптомами, такими как повреждение подкожной клетчатки, опухоли различного происхождения, болезнь Хоффа или Осгуд-Шлаттера, которая часто сопутствует болезни Ларсена.
Лечение
Лечебные мероприятия направлены не на устранение заболевания, а на снижение клинических проявлений. Этим занимаются педиатры, ортопеды, специалисты по челюстно-лицевой хирургии и генетики. После оценки первоначального состояния ребенка и оценки всех рисков они могут приступить к коррекции имеющихся нарушений.
Самый щадящий вариант, которым лечится синдром Ларсена, — массаж. Он необходим для укрепления мышц и связок, удерживающих суставы, а также для улучшения поддержания спины и выпрямления позвоночника. Но до того как приступить к терапевтическим методам, потребуется ряд операций. Они необходимы для коррекции грубых деформаций скелета или уродств, стабилизации позвонков. При трахеомаляции требуется интубация, а затем и постановка дыхательной трубки (на постоянной основе), которая будет поддерживать проходимость верхних дыхательных путей.
Лечение этого заболевания — процесс длительный, который может растянуться на годы. С взрослением ребенка нагрузка на кости увеличивается, и ему снова может потребоваться физическая реабилитация, лечебная физкультура, а может быть, даже и хирургическое вмешательство.
4665
Синдром Ларсена
— тяжелое врожденное заболевание, относящееся к группе генетических дисплазий скелета, с ведущим проявлением в виде множественных
вывихов крупных суставов
. При своевременном начале лечения, а именно с первых дней жизни ребенка, вполне достижима полная социальная адаптация пациента в будущем
Поэтому выбор тактики ведения данного контингента больных имеет важное значение для ортопедов детских поликлиник и стационаров.
Цель исследования — разработка лечебной схемы, направленной на одномоментное и максимально щадящее устранение всех компонентов деформации. Данная тактическая схема апробирована у 12 пациентов с синдромом Ларсена в возрасте от 6 мес до 2 лет за период с 1983 по 2003 год.
Первым этапом выполнялось закрытое вправление вывихов с помощью функционального аппарата, разработанного в отделе
Конструкция аппарата (содержит тазовый корсет, устройства для фиксации конечностей, механизмы отведения-приведения, сгибания-разгибания, ротации и вытяжения в тазобедренных и коленных суставах) позволяет не только вправить головку бедренной кости во впадину, но и дает возможность выполнить постепенное сгибание в коленных суставах до угла 120 градусов и атравматичное вправление вывихов голеней. Через 3-4 недели, если не произошло вправления вывиха бедер, мы переходим ко II этапу — закрытому их вправлению под наркозом и в случае неудачи — открытому вправлению по Лудлоффу. Если вправить вывих голеней не удалось, то конструкция аппарата позволяет осуществить растяжение передней группы мышц бедер и устранить контрактуры коленных суставов как этап подготовки к оперативному вмешательству. Следует отметить, что у 10 пациентов вывих бедер был вправлен на функциональном аппарате или под наркозом, двоим выполнено открытое вправление вывихов бедер по Лудлоффу и у двоих детей в возрасте 3 месяцев удалось вправить вывихи голеней на аппарате.
Следующим этапом является вправление вывиха голеней одномоментно под наркозом с их трансартикулярной фиксацией спицами и гипсовыми лонгетами на 3-4 недели, а после удаления спиц — циркулярными гипсовыми повязками до 4 месяцев. Этим способом вывихи устранены у 8 пациентов. При неудаче вправления вывиха голеней под наркозом не стоит предпринимать повторные попытки, которые часто не приводят к желаемому результату. Наш опыт показал, что в ряде наиболее тяжелых случаев синдрома Ларсена дистальный отдел четырехглавой мышцы бедра представляет собой соединительнотканный тяж, препятствующий вправлению. Поэтому при подтверждении данного факта электрофизиологическими исследованиями целесообразно сразу же — без попыток закрытого вправления — произвести открытое вправление вывиха голеней с удлинением мышц-разгибателей и трансартикулярной фиксацией коленного сустава спицами Киршнера. Операция проводится с использованием переднего доступа типа Пайра двумя бригадами хирургов сразу на обеих конечностях. Гипсовая иммобилизация осуществляется в течение 5 месяцев. Подобные вмешательства выполнены двум детям — в возрасте 8 месяцев и 2,5 лет.
После окончания каждого этапа и периода иммобилизации проводятся курсы восстановительного лечения (ФТЛ, ЛФК, массаж и т. п.), а также рекомендуется ношение ортезов или туторов.
Тенилин Н.А., Богосьян А.Б., Пермяков М.В.
ФГУ «ННИИТО Росздрава», г. Нижний Новгород
Клиническая картина
Начальные стадии развития остеохондропатии зачастую не сопровождаются какими-то специфическими признаками. Симптоматика наблюдается только при интенсивной нагрузке, обычным проявлением в первое время является дискомфорт в сочленении, далее наблюдается боль.
При патологии Кенига нередко наблюдается двустороннее поражение. Болевой синдром по началу не интенсивный, характер ощущений – ноющие, тупые боли, которые усиливаются во время и после нагрузки на сустав. При прогрессировании процесса симптоматика становится более выраженной, сильный дискомфорт наблюдается даже в состоянии покоя.

Вторая и третья стадии развития сопровождаются воспалительными реакциями, для чего характерна выработка большого количества синовиальной жидкости. Это проявляется покраснением кожи вокруг соединения, отечностью и болью при пальпации. Эти изменения значительно утрудняют движения.
Начало четвертой стадии характеризуется полным отделением фрагмента хряща от поверхности кости. Этот кусочек попадает в полость сустава и препятствует нормальному движению. Это сопровождается выраженной острой болью. Наличие фрагмента хрящевой ткани в полости называют «суставной мышью». Это провоцирует такое состояние, как блокада, которая с течением патологии сглаживается.
Болезнь Шлаттера характеризуется локализованной болью в области бугристости на голени. Во время сгибания конечности в коленном суставе дискомфорт усиливается, особенно это выражено при приседании. Кроме того, характерен отек тканей. Возможна также иррадиация ощущений по ходу сухожилия четырехглавого мускула в бедро.
Остеохондроз чашечки коленного сочленения также характеризуется постоянной болью, которая усиливается при ходьбе. Длительность течения патологии обычно составляет до 6 месяцев. Во время пальпации сустава болезненность не возникает, но можно почувствовать отечность сочленение и местное повышение температуры. При осмотре отмечают покраснение сустава.
Лечение
Лечебные мероприятия направлены не на устранение заболевания, а на снижение клинических проявлений. Этим занимаются педиатры, ортопеды, специалисты по челюстно-лицевой хирургии и генетики. После оценки первоначального состояния ребенка и оценки всех рисков они могут приступить к коррекции имеющихся нарушений.
Самый щадящий вариант, которым лечится синдром Ларсена, — массаж. Он необходим для укрепления мышц и связок, удерживающих суставы, а также для улучшения поддержания спины и выпрямления позвоночника. Но до того как приступить к терапевтическим методам, потребуется ряд операций. Они необходимы для коррекции грубых деформаций скелета или уродств, стабилизации позвонков. При трахеомаляции требуется интубация, а затем и постановка дыхательной трубки (на постоянной основе), которая будет поддерживать проходимость верхних дыхательных путей.
Лечение этого заболевания — процесс длительный, который может растянуться на годы. С взрослением ребенка нагрузка на кости увеличивается, и ему снова может потребоваться физическая реабилитация, лечебная физкультура, а может быть, даже и хирургическое вмешательство.
Синоним:
множественные врожденные вывихи, необычное лицо и скелетные аномалии. Синдром выделен в самостоятельную нозологическую единицу в 1950 г. L. Larsen с соавт.
Минимальные диагностические признаки:
плоское лицо с вдавленной спинкой носа и выступающим лбом, множественные вывихи, особенно крупных суставов, цилиндрическая форма пальцев.
Клиническая характеристика
Для синдрома характерны вывихи в коленных, тазобедренных, плечевых, локтевых суставах (обычно двусторонние). Часто отмечается косолапость (варусная или вальгусная). Пальцы рук имеют цилиндрическую форму, ногти короткие, первые пальцы широкие, отмечается камптодактилия. Больные имеют характерное лицо: выступающий лоб, вдавленная спинка носа, гипертелоризм, в некоторых случаях имеется расщелина неба.
При рентгенологическом исследовании выявляются, смещение кпереди большеберцовой кости по отношению к бедренной, аномалии костей запястья и плюсны (кости укорочены, их окостенение задерживается), уплощение тел шейных позвонков, не смыкание их дужек, кифоз. Большинство аномалий при данном синдроме связано с гипоплазией носовых, плечевых, пястных, малоберцовых и плюсневых костей.
Описаны случаи летального исхода на 1-м году жизни от нарушения дыхания вследствие недостаточной ригидности надгортанника, черпаловидного хряща, трахеи. Пороки внутренних органов не характерны, известны лишь отдельные наблюдения пороков сердца, гидроцефалии, гидронефроза при этом синдроме. Популяционная частота неизвестна.
Соотношение полов
— M1
:Ж1
Тип наследования
— аутосомно-рецессивный и аутосомно-доминантный.
Дифференциальный диагноз:
артрогрипоз.
«Наследственные синдромы и медико-генетическое консультирование», С.И. Козлов, Е.С. Еманова
Симптомы
В самом начале болезни явных симптомов не наблюдается. Первым «звоночком» является появление ощутимой боли. На начальных этапах болезненность может появляться только в момент активных физических упражнений с нагрузкой на сустав. В спокойном состоянии болевых ощущений нет.
Через некоторое время у боли появляется очаг, она усиливается. Болезненные ощущения в передней части колена могут говорить о том, что пациента поразила болезнь Синдинга-Ларсена-Иогансона. Если очаг локализуется в области медиального мыщелка, значит, это рассекающий остеохондрит.
I и II стадии ОХП характеризуются разрушением суставного хряща и сопровождаются тупой ноющей болью в колене. В суставе возникает ощущение дискомфорта, его сгибание и разгибание затруднены. Мышцы становятся слабыми, появляется отечность. Со временем болезнь дает знать о себе хрустом, человек начинает прихрамывать.
На III стадии ситуация еще больше усугубляется: хрящевые и костные ткани разрушаются, сустав воспален и деформирован, болевые ощущения становятся очень сильными, мышечная ткань атрофируется, припухлость колена заметна невооруженным глазом. При ходьбе пациент сильно хромает, а при сгибании колена слышен постоянный хруст.
Симптомы
Симптоматика больных синдромом может отличаться даже в пределах одной семьи, поскольку поражаются разные сегменты скелета, а также имеются иные проявления патологических изменений:
- Дефект неба;
- Косолапость;
- Сколиоз, кифоз;
- Низкорослость;
- Лишние кости в суставах;
- Вывихи крупных сочленений;
- Аномальное развитие лицевых костей;
- Мягкая трахея;
- Нарушение дыхания;
- Глухота.
Наиболее частое проявление патологии – это низкорослость, вторым в списке идет аномальное развитие костей лица. Если у больного диагностируют синдром в сочетании с дисплазией позвоночника, он может привести к параличу. Есть клинические случаи у больных с мягкой трахеей, жизни которых угрожают частые инфекции дыхательных путей. Дети с данной патологией отстают в развитии, трудно поддаются обучению.
Визуально лицо больного синдромом Ларсена отличается:
- Широким лбом;
- Плоской центральной частью лица;
- Искривлением переносицы;
- Аномальным развитием глазницы;
- «Волчьей пастью».
Лечение синдрома Ларсена
Лечение заключается в ортопедическом устранении вывихов или подвывихов суставов и деформаций стоп. В первую очередь, устраняют деформацию коленных суставов, затем тазобедренных.
Подвывихи и вывихи в коленях забирают этапными редресации с постепенной флексией, но иногда приходится больных оперировать. Фиброзные тяжи в широком при — среднем и широком боковом мышцах бедра (vastus medialis et lateralis) и широкой фасции (fascia lata) обусловливают контрактуру и деформацию колена. Характерным признаком является хроническая нестабильность колена.
Вывих или подвывих бедренной кости устраняют также консервативным способом, а иногда оперативно. Подвывих головки лучевой кости трудно вылечить консервативным методом и поэтому чаще проводят резекцию — удаление головки.
Деформации стоп при синдроме Ларсена устраняют консервативно. Корректирующее редресации с наложением гипсовых сапожек, но иногда приходится дополнительно корректировать оперативно. Большинство детей после этого требует ортопедической обуви, иногда протезирования.
Статью подготовил и отредактировал: врач-хирург
Полезно:
- Остеохондропатия ладьевидной кости стопы — редкое заболевание, иначе называемое болезнью Келера I, поражает детей, преимущественно…
- Синдром Хантера (мукополисахаридоз типа II) подразделяют на две формы — тяжелую и легкую, которые соответствуют…
- При оценке ребенка с клиникой хореи также следует помнить о синдроме PANDAS (Pediatric Autoimmune Neurophsichiatric…
- Синдром малого желудка возникает из-за значительного уменьшения объема желудка после его резекции, или при рубцевании…
- Синдром Ламберта-Итона обусловлен расстройством механизмов высвобождения ацетилхолина из пресинаптических пузырьков. Наблюдается у онкологических больных, чаще…
- Синдром пирамидной недостаточности у грудничка это первая ступень в развитии спастических нарушений в системе пирамидная…
Редкая генетическая патология, развивающаяся вследствие мутации гена филамина В, именуется синдром Ларсена. В результате этой болезни у человека развиваются патологии крупных суставов, аномальное искривление позвоночника, нарушается дыхательная функция. Заболевание относится к разряду неизлечимых, поэтому проводится симптоматическая терапия. В процессе лечения участвуют врачи разных отраслей медицины: ортопеды, педиатры, черепно-лицевые хирурги. По МКБ болезнь имеет код М89 и трактуется, как «другие заболевания костей».
Болезнь Ларсена
Синдром развивается вследствие генной мутации, отличается разнообразием поражения костных структур и систем. Часто повреждение охватывает большие суставы (локти, колено, голеностоп), лицевые кости, наблюдаются проблемы с функциями конечностей. Кроме этого, патологический процесс может затрагивать позвоночный столб, что проявляется сколиозом, искривлением шейного отдела (кифозом). Последнее ведет к затруднению дыхательной функции. Второстепенными симптомами болезни являются низкорослость, косолапость, наличие дополнительных костей в запястьях или лодыжках.
Измененный ген расположен в третьей хромосоме и отвечает за белок (фенамин В), участвующий в формировании костной системы плода на клеточном уровне.
Как диагностируют болезнь
Диагностика остеохондропатии является важной задачей, так как отсутствие своевременного определения патологии, и ее лечение может спровоцировать опасные последствия. Наиболее частым диагностическим методом является рентгенография
Также выполняют:
- Ультразвуковое исследование суставов.
- Сцинтиграфию.
- Артроскопию.
Во время рентгенографии при патологии Кенига возможны разнообразные признаки, которые зависят от стадии. Характерные изменения отмечаются со второй стадии – наличие незначительной зоны просветления на снимке между некротическим фрагментом и здоровой тканью. Третья характеризуется появлением «суставной мыши», четвертая позволяет определить внутрисуставное тело. С помощью рентгена при патологии Шлаттера выявляют котные «хоботки» в зоне бугристости. Также картина характеризуется искривлениями поверхности эпифизарного отростка. Остеохондроз колена во время проведения этой методики проявляется фрагментацией полюсов надколенника.

УЗИ и сцинтиграфия проводятся нечасто. Ультразвуковая методика диагностики необходима для оценки состояния структур, которые не визуализируются при рентгенографии.

МРТ считается наиболее эффективным при заболевании Кенига. Проведение томографии помогает выявить патологию на даже на первой стадии. Также для диагностики этой болезни выполняют артроскопию.