Функции и строение гортани человека
Благодаря своему особенному строению, выполняет ряд важнейших функций. Так, воздух, который циркулирует в этой полостной трубке, от сокращения , а также языковых и ротовых мышц, изменяет размеры и форму полости, тем самым натягивая голосовые связки. В результате человек, контролируя воздушный поток, проходящий через гортанную полость, выдает членораздельные звуки, называемые речью. При этом задействовано более 15 голосовых мышц.
Также именно гортань, вкупе с голосовыми мышцами и связками, определяет насколько высоким или низки будет наш голос, какова его тембральная окраска. Здесь имеет значение все — от размера самой полости до величины и свойств связок и мышц. Если голос человека постепенно становится хриплым и бесцветным, значит, связки потеряли свою упругость и эластичность.
Гортань устроена таким образом, что все ее элементы сочленяются между собой. В этом процессе участвуют мембраны, связки, суставы и, конечно, хрящи гортани. Именно они являются основой полости, именуемой гортанью. Они выполняют соединительную функцию, связывая вместе полость, подъязычные мышцы, щитовидную железу и органы дыхания.
Гортанные хрящи подразделяют на два типа:
- Парные;
- Непарные.
Чем опасен тонзиллит
Почему после ангины болят суставы? Ангина — это острая форма тонзиллита. Вызывается подобная патология стрептококком. Воспалительные явления в горле развиваются стремительно: вечером человек может быть здоров, а утром он просыпается с болью при глотании и увеличенными миндалинами.
Стрептококки воздействуют на организм и вызывают сначала фарингит, ринит, ангину или скарлатину. Далее, при наличии предрасполагающих факторов, появляется ревматическая болезнь. Опасность тонзиллита заключается в том, что в некоторых случаях он может давать осложнения на миокард, почки и суставы. Так как антигены тканей сердца и суставов похожи на антигены стрептококка, то организм начинает поражать их, путая их со стрептококком.
То есть, организм начинает атаковать собственные ткани, вырабатывая специфические антитела. Поэтому тонзиллит и отеки суставов, боль в них имеют прямую связь. Даже после выведения стрептококка из организма поражение собственных органов и тканей не прекращается, так как продолжается выработка антител.
Осложнения на суставы при остром и хроническом тонзиллите
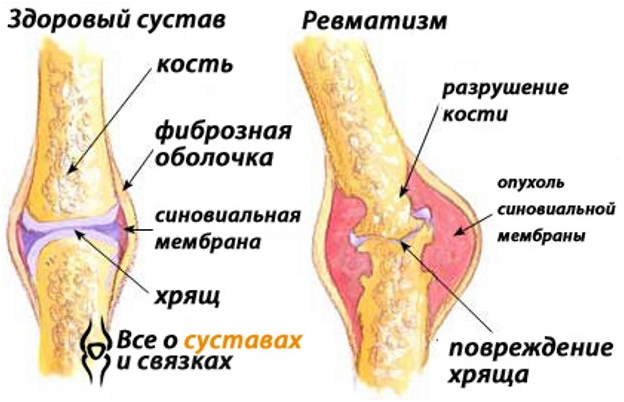
Один из признаков развивающегося ревматизма — при ангине ломит суставы. Их внешний вид также изменяется: появляется отек периартикулярных тканей, кожа в суставной области краснеет, становится горячей на ощупь. Больные становятся вялыми, жалуются на слабость и быструю утомляемость.
Ревматизм возникает вследствие следующих причин:
- При несвоевременном и неадекватном лечении острое заболевание переходит в хроническую форму. Если при хроническом тонзиллите ломит суставы, значит, развился ревматизм.
- После острой ангины суставы болят по причине развития аутоиммунных процессов, рассмотренных выше.
Обостряется ревматизм в холодное время года. В летний период симптомы болезни могут не проявляться.
Помимо ревматизма, после тонзиллита может развиться артрит. Эта патология характеризуется воспалительными процессами в сухожильно-связочном аппарате, хрящевой и костной тканях суставов, вызванными стрептококками. В результате происходит истончение хрящевых прослоек, деформация суставной области.
Чаще артрит затрагивает кисти рук, колено, локоть и стопы.
Как лечить хруст в горле
Выбор терапии обуславливается тем, какое заболевание спровоцировало хруст в горле. Сильнодействующими медикаментами нельзя пользоваться без разрешения медицинского специалиста.
Только врач после диагностических процедур и анализов назначает оптимальное лечение.

Пероральные антибиотики используются, только когда болезнь осложняется гнойными образованиями, то есть когда развивается пневмония или бронхит.
С лечением воспалительных заболеваний верхних путей дыхания лучше не затягивать, иначе процесс выздоровления замедлится.

При травме подъязычной кости пострадавшему требуется срочная медицинская помощь. Больного нужно расположить так, чтобы его язык не западал, не препятствовал нормальному прохождению воздуха по дыхательным путям. Затем пациента следует доставить в больницу.
При дисфункции височно-нижнечелюстного сустава осуществляется комплексная терапия, включающая фиксирование нижней челюсти специальной повязкой, исправление прикуса, физиотерапевтические мероприятия, прием витаминов и хондропротекторов.
Точный перечень лечебных процедур определяет медицинский специалист, ориентируясь на причину заболевания. Пациенту запрещается употреблять твердую, требующую тщательного разжевывания пищу.
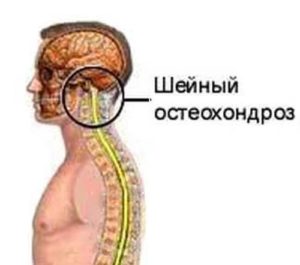
При остеохондрозе шейных позвонков следует обратиться к неврологу. Врач назначит массаж, лечебную физкультуру, акупунктуру, физиотерапевтические процедуры, обертывания парафином.
При тиреоидите и прочих патологиях щитовидной железы терапия направлена на нормализацию функционирования эндокринной системы. Обычно назначаются гормональные медикаменты, но иногда требуется хирургическое вмешательство.
Киста как наиболее часто встречающееся заболевание
Не смотря на высокий уровень развития современной науки, медики до сих пор не в состоянии определить истинную причину, провоцирующую развитие заболевания, встречающегося как у взрослых пациентов, так и детей. Основная версия – засор органа слизью и мелкими микрочастицами мусора.
Важный момент! Киста может являться приобретенным заболеванием, поражающим человека, а может сопровождать ребенка с момента рождения и передаваться на генетическом уровне. В последнем случае киста горла у детей поражает организм еще на стадии формирования эмбриона.
Болезнь классифицируется следующим образом:
- ретенционная киста – самый распространенный случай, вызываемой засорение гортани. Такая киста имеет свои симптомы, по структуре тонкая, по консистенции – водянистая;
- киста дермоидная – внешне структура плотная, внутри – вязкая. У ребенка диагностируется крайне редко;
- вторичная киста – как следствие перенесенного доброкачественного образования. Симптомы долго не проявляют себя, и только когда происходит общее ухудшение состояния здоровья, у человека диагностируют патологию;
- пустая – киста ларинцголе. Представляет собой пустое внутри образование. На ранней стадии обнаружения хорошо поддается лечению.
Поражение суставов около уха
При поражении височно-нижнечелюстного соединения происходят дегенеративно-дистрофические изменения тканей, которые соединяют череп и нижнюю челюсть. Поражение локализовано в области виска, поэтому чувствуется болевое ощущение в ухе.
Возникает данная патология вследствие:
- инфекционных болезней;
- эндокринных сбоев;
- нарушения обменных процессов;
- нейродистрофических изменений;
- деформации зубного ряда;
- нервно-мышечных расстройств;
- отсутствия зубов (полного);
- большой нагрузки на соединение.
На развитие артроза височно-нижнечелюстного сочленения указывают нижеуказанные симптомы:
- западение губ;
- хруст, щелканье в районе соединения челюстей;
- крепитация (она ощущается как бы в ухе);
- тупая боль, возникающая при сильной суставной нагрузке;
- асимметрия лица;
- смещение челюсти;
- ограничение открывания рта.
При артрозе происходит истончение хряща. Любые движения вызывают острую боль, которая распространяется на нос. Развитие патологии может стать причиной заложенности в ухе.
Диагностика патологии значительно затрудняется тем, что ей не свойственны отчетливые клинические проявления. Особенностью патологии считается боль в ухе, которая может длиться целый день. Из-за этой боли пациент может сделать неправильное заключение относительно патологии, обратиться не к тому специалисту (при боли в ухе больной обычно направляется к ЛОРу). Для постановки точного диагноза потребуется консультация таких специалистов:
- хирург-стоматолог;
- стоматоневролог;
- ревматолог.
Лечение патологии височно-нижнечелюстного соединения, которое вызывает боли, чувство дискомфорта, основано на применение нижеуказанных методик:
- медикаментозная («Глюкозамин», «Хондроитин»);
- ортопедическая (мышечная гимнастика, массаж мышц);
- физиотерапевтическая (электрофорез, инфракрасное облучение, озокерит, парафинотерапия);
- хирургическая (вырезание суставного диска, замена головки соединения на трансплантат).
Симптоматика
Эпиглоттит начинается как обычная простуда и проявляется недомоганием, лихорадкой, чиханием, насморком, заложенностью носа.
Основными проявлениями острого эпиглоттита являются: боль, гиперемия горла, интоксикационный синдром. Больной испытывает трудности при дыхании, надгортанник мешает глотать, повышается слюноотделение и слюнотечение. Спустя некоторое время голос становится приглушенным, дыхание хриплым, свистящим, шумным. Больному становится тяжело дышать, синеют губы и кончики пальцев, постепенно нарастают раздражительность, беспокойство и страх. Вынужденная поза больного — вытянутая шея, открытый рот и высунутый язык.
Надгортанник понятие и функциональное предназначение
В медицинской терминологии под этим органом понимают подвижный хрящ, выполняющий роль переходника, соединяющего глотку с трахеей и препятствующий проникновению в нее частиц пищи и инородных тел.
В момент глотания еды надгортанник закрывает трахейный путь, в то время как в состоянии покоя он приоткрыт, а хрящ немного приподнят – это обеспечивает приток воздуха. При инфекционных поражениях органа наблюдается многократное его увеличение вследствие обширного отека ткани. Как результат – затруднение дыхания. Для человека, наблюдающего у себя подобные симптомы, все может закончиться довольно печально, если медицинская помощь не будет оказана вовремя.
Если сравнить рассеченное фото хрящевого клапана в состоянии нормы с аналогом в состоянии воспаления, то на снимке будет четко виден этот дефект.
Инфекционные микроорганизмы, поражающие орган, очень коварны, чреваты осложнениями, а в каждом третьем случае «знакомство» с ними носит летальный характер, если заболевание не будет диагностировано вовремя.
Надгортанник – непарная составляющая гортани, при необходимости перекрывающая к ней доступ, тем самым, обеспечивающая ее бесперебойную деятельность. В этом заключается основное функциональное предназначение составляющей.
Строение
Изучая с помощью фото строение надгортанника у взрослого пациента и у ребенка, следует выделить три слоя, расположенных в такой последовательности:
- слизистая оболочка – внешний поверхностный слой, состоит из покрытия – эпителия и пластины. Активность слизистой поддерживается довольно резко встречающимся вариантом хрящевой ткани – эластичной скелетотворящей ткани;
- поверхностный слой эпителия на ротовой полости и на значительной области гортани. По составу поверхность плоская, многоуровневая, не склонная к ороговению и отмиранию частиц ткани. Его перемещение в следующий ряд – реснитчатый эпителярный представляет собой несколько неровную линию (переходный порог хорошо виден при увеличении на снимках). Глубина перехода индивидуальна, его размеру могут отличаться в зависимости от особенностей строения организма, возраста взрослого или ребенка, состояния здоровья гортани;
- собственная пластина слизистой мягкой ткани – представляет собой рыхлый, мягкий по составу слой, выполняющий соединительную функцию и обволакивающий слюнные железы, кровеносную систему, лимфатические узлы и сосуды, а так же нервные окончания и волокна ткани. Располагаясь в хрящевых углублениях, железы часто подвергаются перфорации, создавая прецедент образования нескольких составляющих в одном срезе.
Патогенез
Гемофильная палочка — грамотрицательный микроорганизм, факторами патогенности которого являются способность к капсулообразованию и развитию гнойного воспаления в месте внедрения.
Бактерия попадает на эпителий органов дыхания, разрушает эпителиальный барьер и вызывает местное воспаление. Надгортанник и верхняя часть гортани отекают. В патологический процесс вовлекаются окружающая клетчатка, мускулатура и надхрящница. Надгортанник смещается кзади и вызывает стеноз воздухоносных путей, который может привести к асфиксии и даже смерти.
Респираторные вирусы вызывают повреждение и разрыв капилляров, появление мелких геморрагий, поражение эпителия. Эти процессы способствуют беспрепятственному проникновению бактерий в подслизитый слой, где формируется очаг воспаления.
Группа риска:
- Мужчины болеют эпиглоттитом чаще, чем женщины.
- Лица, находящиеся в тесном коллективе — в школе, яслях, офисе, заболевают быстрее.
- Темнокожие в большей степени подвержены заражению и развитию патологии, нежели лица с белой кожей.
- Заболевание среди горожан встречается чаще, чем среди сельских жителей.
- Лица с ослабленной иммунной системой склонны к восприятию вирусов и бактерий.
- Аллергики.
- Дети с перинатальной энцефалопатией.
- Лица, страдающие неизлечимыми заболеваниями крови — лимфогранулематозом.
- Перенесшие спленэктомию (операцию по удалению селезенки).
Причины появления патологических звуков в горле
Хруст в горле бывает как симптомом острых патологий, так и следствием некачественной и неправильной терапии легочных болезней.
Чаще всего посторонние звуки внутри шеи являются признаком следующих заболеваний:
- тонзиллита;
- воспалительных реакций в гортани;
- нарушения функционирования щитовидной железы;
- изменения гормонального фона;
- онкологии гортани;
- вируса Эпштейна-Барра;
- фарингита;
- патологий шейного отдела позвоночника;
- нарушений в рефлекторных дугах;
- воспалений на шее.
Иногда выраженный хруст внутри шеи бывает проявлением продвижения еды по пищеводу, развития абсцесса в глотке.
Болезнетворные микроорганизмы, размножаясь на слизистых стенках верхних дыхательных путей, провоцируют в горле не только хруст, но острую боль. Так у человека развивается фарингит или тонзиллит.
Зоб, появляющийся при нарушении работы щитовидной железы, вызывает хруст, першение, ощущение плотного комка в горле, неподдающегося проглатыванию.
Если диффузный зоб сильно разросшийся, то больному человеку тяжело и больно совершать глотательные движения. При отсутствии терапии зоб становится таким большим, что у заболевшего возникают трудности с дыханием, совершением вдохов.
Чтобы избежать развития патологий щитовидной железы, важно регулярно включать в меню продукты, насыщенные йодом: рыбу и морепродукты, морскую капусту, тресковую печень, икру, йодированную соль.
Хруст в горле может быть признаком онкологии гортани. Интенсивность симптомов обуславливается тем, где именно располагается злокачественное новообразование.
Если опухоль находится в нижней части гортани, то у больного возникают болевые ощущения при глотании, отмечается потеря зубов.
Если опухолевое образование располагается в верхней части гортани, то у заболевшего появляется раздражающий хруст в горле, наблюдаются типичные симптомы ангины.
Вирус Эпштейна-Барр – герпес VI типа, активно поражающий иммунитет человека. При данном заболевании возникают проблемы с проглатыванием пищи, при совершении глотательных движений слышится выраженный хруст.
Чтобы узнать, какая патология стала причиной появления неприятных звуков в горле, нужно обратиться к отоларингологу. Врач отправит пациента сдавать анализы, по результатам которых назначит оптимальное лечение.
Причины возникновения
Артроз возникает на фоне несоответствия между такими факторами:
- величина давления на суставы;
- выносливость суставов.
Развитию артроза способствуют факторы двух видов.
Факторы, которые непосредственно провоцируют травмирование суставного хряща:
- неравномерная нагрузка на поверхность сустава. Причины: искривление позвоночника, плоскостопие, патологическая подвижность суставов (врожденная);
- чрезмерная и продолжительная нагрузка на суставы при выполнении тяжелой физической работы, подъеме тяжестей, ожирении;
- продолжительное нахождении в положении сидя и стоя. В этом случае создается чрезмерное давление на позвоночник;
- частое повторение стереотипных движений, при которых возникают микротравмы суставного хряща («локоть теннисиста», «колено футболиста»).
Факторы, которые заключаются в неполноценности суставного хряща. Такие факторы снижают функциональные возможности суставов, усложняют переносимость нагрузок. К ним относят:
- нарушение питания хрящевой ткани, возникающее при ухудшении артериального кровообращения, венозного застоя;
- неполноценность хрящевой ткани, которая связана с возрастными, наследственными, экологическими причинами;
наследственные неврологические, обменные, эндокринные, профессиональные болезни, которые способны влиять на ткани хрящей;
повреждение хрящевых волокон, которое носит опухолевый, воспалительный характер.
Первая из указанных групп факторов провоцирует развитие первичной стадии болезни, а под воздействием факторов из второй группы развивается вторичная степень болезни.
Поражение суставов щиколотки
Развиваясь, артроз травмирует хрящевые ткани, которые должны защищать кости. На кости оказывается большая нагрузка из-за утраты хрящами эластичности, их разрушения, неспособности оказывать амортизирующее действие.
В области щиколотки развивается постепенно, наблюдается истончение, разрушение хряща. Патология, развивающаяся в щиколотке, становится причиной нарушения функции голеностопа, хотя на ранних стадиях развития болезни пациент не ощущает никакого дискомфорта, болей. Без надлежащего лечения поражение в области щиколотки может стать причиной инвалидности.
Артроз, возникающий в щиколотке, затрагивающий соединения голеностопа, считается необратимым процессом. Чтобы не сесть в инвалидное кресло нужно своевременно обратиться за помощью к профессионалам, которые могут в значительной степени замедлить процесс разрушения хрящевых тканей.
Артроз голеностопа возникает по таким причинам:
- перелом костей в щиколотке;
- ожирение (1 – 2 степень);
- возрастные изменения в тканях;
- повышенная нагрузка на соединения голеностопа;
- наследственность;
- плоскостопие;
- ношение обуви на высоком каблуке на протяжении длительного срока.
Развивается патология очень долго. От появления первых симптомов и до полного обездвиживания сустава может пройти много лет. Длительность периода развития патологии от начала до завершающей стадии обычно зависит от наличия надлежащей терапии. При раннем обнаружении проблемы можно приостановить болезнь на ранней стадии. В это время хрящ еще не разрушен, способен нормально функционировать.
Артрозы суставов стопы специалисты разделяют на 3 стадии:
- Определить наличие патологии на ней очень сложно из-за того, что боли возникают лишь периодически (при повышенной нагрузке на ногу). Больной может заметить быструю утомляемость ног, всего организма. Внешние признаки болезни еще не проявляются.
- Болевой синдром становится более выраженным, регулярным, может наблюдаться затруднение движений сустава. Внешние симптомы артроза уже заметны. Они заключаются в утолщении сустава, увеличение размеров, появлении «косточки». При длительных нагрузках на ногу пациент будет постоянно чувствовать боль.
- Ей характерна визуализация деформации сустава в районе большого пальца. Можно заметить изменение формы пальцев, стопы. Основание большого пальца может утолщаться. Боль иногда тревожит больного даже в состоянии покоя. Могут появляться мозоли на ступнях. Это происходит из-за того, что нагрузка перемещается на внешний край стопы, чтобы избежать контакта больного сустава с полом. Отмечается изменение походки, больной уже прихрамывает.
Эффективность проводимого лечения обычно зависит от того, на какой стадии болезни его начали. Любая терапия направлена на устранение болей, торможение воспалительного процесса, восстановление подвижности сустава (насколько это возможно).
Непарные хрящи строение, форма, функции
К непарным относят:
- Перстневидный, получивший свое название из-за внешнего сходства с перстнем. Является основой гортани и выступает связующим звеном между трахеей и первым хрящевым кольцом. Внешне перстневидный хрящ выглядит как пластина, именуемая перстнем и сужающаяся дуга, обращенная вперед. Анатомия этого соединения устроена так, что его нижняя горизонтальная часть обращена к трахее, а верхняя располагается параллельно ей. Также в верхней части, перстневидный хрящ соединяется с черпаловидной суставной поверхностью. Это, не что иное, как место слияния с хрящом, который носит имя черпаловидный. С боков перстневидный – основной гортанный хрящ, посредством щитовидной суставной поверхности переходит в щитовидный хрящ, соединяясь с его нижним рогом.
- Щитовидный. Это самый крупный хрящ, анатомия которого предполагает его расположение над дугой. Внешне это две широкие пластины, сочленяющиеся под углом, именуемым гортанным выступом или кадыком. Пластины абсолютно симметричны, а кадык хорошо прощупывается сквозь слой кожи. Наличие кадыка свойственно не только особам мужского пола, но также женщинам и детям просто у них он имеет иную форму и неярко выражен. Снизу щитовидный хрящ имеет неглубокую выемку, а сзади его пластины утолщаются и переходят в отростки, которые еще называют верхним и нижним рогом. Через верхний рог щитовидный хрящ соединяется с подъязычной костью, а нижним соприкасается с перстневидным. Также через щитовидный хрящ проходит гортанная артерия.
- Надгортанный. Этот хрящ является своего рода вратами в горло. Он эластичен и расположен сверху над щитовидным. По форме своей напоминает древесный лист. Такая анатомия дает интересные названия его составляющим — нижняя часть хряща носит имя стебелек, а верхняя — лист. Своей зауженной частью надгортанник крепится к щитовидному хрящу, а широкая пластина уходит вниз к корню языка. Именно на этом соединении расположены слизистые железы.
Эпиглоттит у детей
Обычно развитию патологии предшествует ОРВИ или ангина. Заболевание проявляется у детей характерной триадой симптомов: затрудненным дыханием, обильным слюноотделением и болью в горле. У большинства появляются сухость в горле, боль в ушах и болезненность при пальпации шеи. 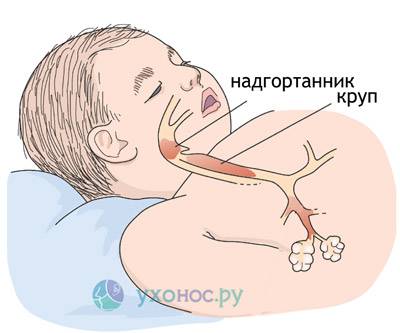
Воспаление надгортанника у детей развивается стремительно, симптоматика нарастает и за несколько часов может возникнуть полная обструкция дыхательных путей.
Погибают дети от острой дыхательной недостаточности, аспирации рвотных масс, гипоксической комы.
Синдром надгортанника
Неприятные ощущения в области горла (постоянное давление, резко возрастающее при наклонах туловища), дискомфорт сразу после еды, на фоне нервного перевозбуждения – все это внешние симптомы так называемого синдрома надгортанника, о природе которого медики спорят до сих пор. Мнения по поводу того, считать ли такую патологию заболеванием или нет, остаются спорными. Особенно сложно решать данную проблему, если речь идет о состоянии здоровья ребенка.
Чтобы свести к минимуму доставляющие беспокойство симптомы, необходимо придерживаться следующих рекомендаций:
- всегда иметь под рукой негазированную воду или чай. Отлично справится с комом в горле настой ромашки лекарственной;
- хорошо помогает масло шиповника при закапывании в горизонтальном положении в носовой проход;
- если дискомфорт сильный – лучше показаться специалисту – отоларингологу, он назначит обследование и при необходимости выпишет курс криотерапии.
Важно понимать, что в подавляющем большинстве случаев эти неприятности связаны с возрастным изменением анатомических особенностей строения гортани. Главное – суметь отделить настоящее заболевание органа от синдрома болезни и вовремя начать лечение
Простой тест – сделать несколько глотков соды. Если ощущения не усиливаются, значит, о серьезной патологии речь не идет.



