Лечение мышечной спастики и дистоний различного генеза.
Контакты:по рабочим дням с 10-00 до 15-00
+7 812 670-02-38, [email protected]
В отделении разработан и внедрен в практику метод лечения спастической кривошеи и других дистоний, логоневроза, спастических парезов. Методика называется транстимпаническая химическая вестибулярная дерецепция. В среднее ухо путем обычного укола вводится специфический антибиотик, под действием которого происходит частичное выключение отолитовых рецепторов (клетки определяющие положение тела в пространстве), за счет чего объем афферентной (входящей) информации в головной мозг уменьшается, что позволяет за счет ассоциативных связей в подкорковых ядрах головного мозга нормализовать мышечный тонус в теле. Метод эффективен в отношении различного вида дистоний, на данный момент ведется разработка применение методики в лечении болезни Паркинсона.
Метод традиционно применяется, а некоторыми врачами считается «золотым стандартом» в лечении мышечной спастичности не зависимо от разнообразных первоначальных причин ( дистонии, последствия инсульта и травм центральной нервной системы, в косметологии).
Высокоэффективный метод лечения спастичности (патологического напряжения мышц) различной этиологии. Методика заключается в ведении преперата непосредственно в спинной мозг, посредством специального устройства. Резервуар с препаратом устанавливается под кожу и из него по катетеру к спинному мозгу вводится препарат в индивидуально подобранной дозировке. Данный метод лечения не является патогенетическим (он не устраняет заболевание), это так называемое паллиативное лечение, однако такой вид введения препарата позволяет избежать побочных эффектов лечения за счет непосредственной доставки препарату к месту воздействия миную печень и почки.
Препарат Баклофен (Лиорезал) в таблетированной форме широко используется при лечении спастики. Однако при пероральном приеме часть пациентов либо испытывает ряд побочных эффектов, либо не получает должного эффекта лечения заболевания. «Лиорезал» для интратекального введения» или, как его еще называют, «инъекционный баклофен» является жидкой формой баклофена и вводится непосредственно в окружающую спинной мозг интратекальную область позвоночного столба.
Помпа представляет собой насос, который и подает лекарство (баклофен или морфин) прямо в эту область.
Таким образом, Баклофен (Лиорезал) применяют для лечения тяжелого спастического состояния церебрального происхождения у больных, которые нечувствительны к пероральному приему баклофена, либо испытывают болезненные ощущения при использовании эффективных доз препарата, и, когда другие подходы к лечению нежелательны (противопоказаны) или неэффективны.
Начиная с начала 80-х гг. было проведено множество исследований и испытаний данной терапии. В частности, три контрольных клинических исследования были предприняты для выяснения эффективности и безопасности применения метода долгосрочной интратекальной баклофеновой терапии (ДИБТ) для лечения тяжелых спастических состояний церебрального происхождения. Эти исследования проводились в нескольких медицинских центрах и включали изучение последствий введения тест-дозы баклофена (предварительное тестирование) в ходе отбора пациентов, а также результаты дальнейшего лечения пациентов методом ДИБТ.
Боли незлокачествоенного происхождения:
- Болезнь оперированного позвоночника
- Артриты различной этиологии в том числе ревматоидные
- Остеопороз
- Периферические нейропатии
- Остеопороз
- Постгерпетическая невралгия
- Фантомные боли
- Каузалгия
Спастика:
- Последствия перенесённой черепно-мозговой травмы
- Последствия позвоночно — спинномозговой травмы (спинальной травмы)
- Церебральный паралич
- Инсульты (нарушения мозгового кровообращения)
- Рассеянный склероз
Злокачественные боли:
-
Висцеральные, абдоминальные
-
Конечности
-
Таз
-
Позвоночник
Как проявляет себя компрессионный синдром
Врач при диагностике старается опираться на результаты исследований. Так, обычно для выявления причин развития синдрома достаточно рентгенографии позвоночника в двух проекциях — передней и боковой. А самым оптимальным вариантом является магнитно-резонансная томография, которая позволяет получить наиболее полную картину
Но при этом зачастую врач еще во время опроса пациента уже понимает, с чем ему придется иметь дело, поскольку при постановке диагноза значительное внимание уделяется именно клиническим симптомам
Так, наиболее характерный признак корешкового синдрома — распространение болевых ощущений по ходу сдавливаемого нерва. При этом болевые ощущения чаще всего сопровождаются неврологическими нарушениями различной тяжести. Также стоит отметить, что появление проблемы в каждом конкретном отделе позвоночника имеет свои достаточно характерные симптомы.
Характерным признаком корешкового синдрома являеться распространение болевых ощущений по ходу сдавливаемого нерва
Например, сдавливание нервного корешка в шейном отделе позвоночника не всегда отражается именно болью в шее. Зато достаточно часто наблюдается боль в межлопаточной области, в области сердца и желудка. При этом болевые ощущения достаточно успешно имитируют боли при стенокардии и при язвенной болезни. Но если врачу не так уж сложно определить, что это не настоящая стенокардия (давление и пульс в норме, боль постоянная, а не приступообразная), то имитацию «язвенной болезни» раскусить значительно сложнее.
В грудном отделе позвоночника редко происходит компрессия нервных корешков, но уж если она появилась, то часто она «откликается» появлением межреберной невралгии. Этот болевой синдром по силе болевых ощущений практически не уступает почечным коликам, при этом лечится довольно тяжело.
С поясницей, в которой чаще всего и появляется корешковый синдром, также связано довольно много неприятных вариантов развития событий. Мало того, что боль часто «отдает» в ноги, практически лишая человека подвижности, при тяжелых состояниях может произойти даже нарушение работы внутренних органов малого таза. Если же лечение не начать вовремя, то нарушения могут стать хроническими.
Как лечат этот болевой синдром
Сам по себе вопрос звучит немного парадоксально, ведь лечение болевого синдрома в принципе нет смысла, нужно устранять его причину. Это и является главной задачей лечащего врача, с которой, по незнанию, никогда не соглашаются пациенты, которые считают, что главное — избавиться от боли, это и есть выздоровление с их точки зрения.
Что же это за лекарства? Как правило, за основу берутся нестероидные противовоспалительные препараты. Они достаточно быстро и эффективно снимают воспалительный процесс, благодаря чему боль отступает. Но у них есть существенный недостаток — ряд крайне неприятных побочных эффектов, которые не лучшим образом сказываются на работе желудочно-кишечного тракта.
Нестероидные противовоспалительные препараты быстро и эффективно снимают воспалительный процесс
Ситуация усложняется тем, что прием таких препаратов должен быть продолжительным, чтобы дать организму возможность адаптироваться к новым условиям, «приспособиться». Но чем больше времени проходит, тем значительнее влияние побочных эффектов. Поэтому обычно врачи назначают подобные препараты в таких дозах, которые будут достаточно эффективны, но при этом не нанесут вреда организму человека.
Кроме нестероидных противовоспалительных препаратов применяются обычные обезболивающие вещества. Здесь ситуация осложняется тем, что часто пациенты не понимают, что отсутствие боли не означает выздоровления. В результате человек начинает активнее двигаться и нагружать позвоночник, что только усугубляет ситуацию.
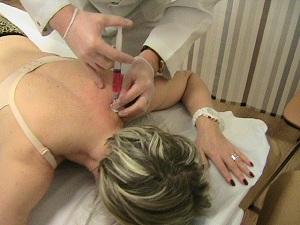
При сильных болях используют блокаду пораженного участка
Именно поэтому использование обезболивающих препаратов стараются ограничивать. Хотя в некоторых ситуациях их применение не только оправдано, но и необходимо. Например, иногда при сильных болях выполняются медицинские «блокады» — пораженный участок «обкалывается» обезболивающим препаратом, благодаря чему болевой синдром можно устранить сразу на несколько недель
Но при этом важно понимать, что это не лечение
По необходимости могут назначаться и другие препараты, например — миорелаксанты. Их задача — снять болезненный спазм мышц (хотя это и является своеобразной защитной реакцией организма).
Само же лечение начинается позже, когда боль отступает. Следует понимать, что большинство заболеваний позвоночника носят хронически характер, поэтому избавиться от них полностью невозможно, а значит, боль может вернуться в любой момент. Поэтому врач старается сделать все, чтобы избежать подобных рецидивов. А для этого необходимо не так много — улучшить состояние мышечного корсета спины и нормализовать обмен веществ в области позвоночника.
Лечебная гимнастика улучшить состояние мышечного корсета спины и нормализирует обмен веществ в области позвоночника
Со второй задачей призваны справиться физиотерапевтические процедуры, санаторно-курортное лечение и диеты, а вот с первой может помочь только лечебная физкультура. Попытки применения корсетов и бандажей ни к чему хорошему не приводят — мышцы только слабеют без нагрузки.
В заключение всего вышесказанного хочется повторить, что нельзя легкомысленно относиться к появлению болевых ощущений в области спины, тем более не стоит пытаться поставить себе диагноз самостоятельно. Компрессионный синдром — проблема достаточно распространенная, но она требует индивидуального подхода и высокой квалификации лечащего врача.
Клиническая картина
Симптомы развития болезни будут зависеть от уровня поражения позвоночных структур.
Первоначальные изменения в дегенеративно-дистрофическом плане фасеточных суставов можно и не заметить. Так как наш организм работает до изнеможения и по максимуму использует всевозможные окольные пути.
Если костные разрастания и появление грыжевых выпячиваний находятся на шейном уровне, то характерна симптоматика:
- частые головные боли;
- иррадиация болевых ощущений в область плеча или верхней части спины;
- головокружения, коллапсы;
- мушки перед глазами и шум в ушах;
- сложность в переразгибании шеи и запрокидывании головы назад;
- острые прострелы, повторяющиеся несколько раз в месяц;
- неожиданное начало развития фасеточного синдрома.
При развитии фасеточного артроза в грудном отделе позвоночника может манифестировать с появлением следующих симптомов:
- болезненность в области сердца (пациенты часто путают этот приступ с развитием стенокардии, которая развивается при атеросклеротическом поражении коронарных сосудов);
- острая боль, связанная с изменением дыхательной экскурсии легких (проявление межреберной невралгии);
- приступообразные боли в области желудка и тонкого кишечника;
- распространенная обширная боль вследствие захвата иннервации нескольких уровней фасеточных суставов;
- точечная болезненность в районе поражения паравертебральных мышц и боковых отростков позвонка.
Наиболее часто поражаются фасеточные суставы поясничного отдела. Это объясняемо тем, что поясница несет самую большую нагрузку, так как поддерживает вышележащие шейный и грудной отделы позвоночника и прилежащих к нему структур.
Характерными симптомами являются:
- боль разлитого характера;
- поясничные прострелы иррадиируют в боковую и заднюю часть бедра, не достигая уровня ниже колен (отличительная особенность от спондилоартроза);
- усугубление неприятных ощущений при наклоне назад, чего не наблюдается при наклоне вперед (еще одна отличительная черта);
- характерна слабо выраженная утренняя скованность;
- наблюдается уменьшение эластичности и появление скованности мышц спины;
- уменьшается мобильность в позе стоя, и усугубление симптомов в позе сидя.
Лечение
Основным направлением помощи в каждом варианте болезни является подавление воспалительного процесса в суставных тканях, что позволит устранить всю симптоматику. Поэтому первый этап лечения может проходить по следующим вариантам:
- В большинстве случаев от симптомов удаётся избавиться после курса нестероидных противовоспалительных препаратов (Диклофенак, Кетопрофен). Они назначаются в комбинированной форме – проводится короткий курс уколов, после чего пациент ещё несколько дней принимает таблетки.
- В редких случаях назначается другая комбинация – лечение стартует сразу с приёма лекарства внутрь. При этом оно сочетается с местным применением противовоспалительных и разогревающих средств (гели и мази).
- При стойких болях решается вопрос о необходимости проведения блокады. В область поражённого сустава с помощью длинной иглы вводится местное обезболивающее средство в сочетании с гормоном (Гидрокортизон или Дипроспан).
Параллельно применяются стабилизирующие процедуры – больной должен некоторое время носить регулируемый корсет. Он снимет часть нагрузки с поражённого сустава, давая ему возможность полноценного восстановления.
Реабилитация
После подавления патологических механизмов воспаления, начинается профилактика их повторного развития. Для этого применяются разнообразные методы физиотерапии, позволяющие частично или полностью вернуть фасеточным суставам подвижность:
- Сначала применяются более щадящие процедуры, которые не обладают выраженным рефлекторным эффектом. Поэтому пациентам назначаются электрофорез или фонофорез с новокаином и кальцием, лазер или магнит.
- Параллельно с ними начинаются занятия лечебной гимнастикой, в которой обязательно должен соблюдаться принцип ступенчатого роста нагрузок.
- Постепенно можно переходить к методикам, которые характеризуются стимулирующим действием на мышцы спины. Для этого применяются аппликации на околопозвоночную область с парафином и озокеритом, индуктотермия, электромиостимуляция.
- Последним в программу реабилитации вводится массаж, так как его раннее назначение способствует возникновению рефлекторных болей. Поэтому его различные варианты показаны лишь после достаточной подготовки мускулов спины.
Ношение мягкого бандажа или воротника после выздоровления является рекомендуемым, но не обязательным действием. Но для профилактики рецидивов всё же следует надевать их хотя бы перед предстоящей нетипичной физической нагрузкой.
Патология
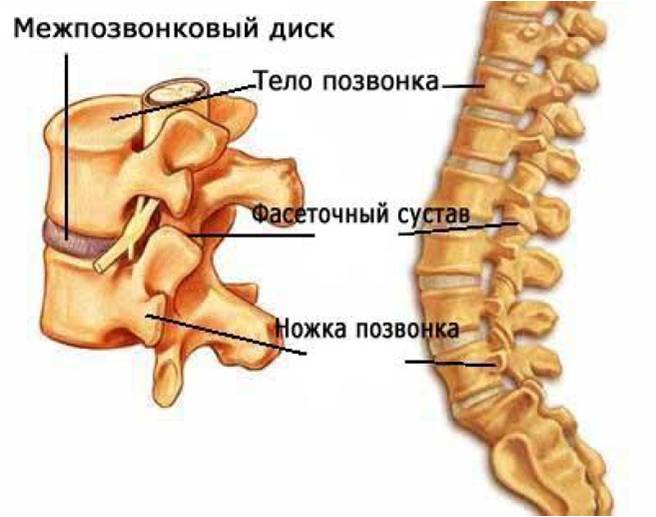
Чтобы проще понять, зачем нужен фасеточный сустав для позвоночника, следует затронуть понятие опорного комплекса. Его выделение связано с неоднородным строением позвонка – нагрузка распределяется не по всей его площади, а ложится лишь на определённые точки:
- Существует три таких участка – передний, средний и задний опорные столбы.
- Максимальное давление испытывает на себе передний комплекс – он включает в себя основную часть тела позвонка.
- Но при движениях нагрузка практически равномерно переносится и на заднюю часть, в которую входят одноимённая продольная связка и фасеточные суставы.
- Так как суставные поверхности этих сочленений и межпозвоночного диска не сопоставимы по своим размерам, то основное давление испытывают на себе мягкие ткани – капсула и связки.
- Соответственно, при внезапной перегрузке может случиться их повреждение, что клинически проявится, как острый фасеточный синдром.
- Регулярное же воздействие становится причиной хронического поражения, которое по характеру проявлений практически не отличается от остеохондроза шейного или поясничного отдела.
Ведущим симптомом заболевания в каждом случае становится боль, которая приводит к умеренному или значительному ограничению подвижности, и появлению скованности в шее или пояснице.
Острая
В основе этого варианта заболевания лежит воспаление фасеточного сустава – остеоартрит. Его возникновение связано с травмой, приводящей к острому повреждению суставных оболочек. При этом в сочленении происходят следующие механизмы:
- Внезапное поражение редко происходит у людей, имеющих абсолютно здоровый позвоночник. Поэтому для его развития всё же требуются некоторые дегенеративные изменения, касающиеся мягких тканей.
- Регулярные избыточные нагрузки и отсутствие тренированности приводят к значительному ослаблению мышечного и связочного аппарата в области фасеточных соединений.
- В суставах появляется избыточная подвижность, связанная с растяжением его оболочек.
- При резкой и нетипичной нагрузке может произойти резкое смещение суставных поверхностей, что вызовет локальное повреждение связок.
- Затем сразу последует реакция нервной системы – произойдёт ответный спазм мускулов, пытающихся стабилизировать позвонки. В этот момент появится первый признак патологии – боль.
- Через некоторое время в области повреждения разовьётся воспаление – защитный механизм, направленный на восстановление дефектов в мягких тканях. Вовлечение в этот процесс сустава сопровождается появлением симптомов остеоартрита.
Своевременно и правильно оказанная помощь при остром фасеточном синдроме является основной профилактикой неблагоприятных последствий.
Хроническая
Развитие этой формы заболевания полностью соответствует представлению большинства людей об остеохондрозе. Дегенеративные процессы в суставах достигают своего клинического дебюта – причём на первый план выходит уже не болевой синдром:
Хроническая форма может быть следствием острого течения болезни, либо развиваться самостоятельно
Причём во втором случае развитие симптомов происходит настолько постепенно, что пациенты нередко длительно не обращают на них внимание. В суставах, под воздействием вялотекущего воспаления, наблюдается непрерывный процесс разрушения суставного хряща
Оба этих процесса являются взаимосвязанными – каждый стимулирует сохранение другого. Поэтому, чтобы прекратить этот порочный круг, организм решает полностью закрыть патологический очаг – он запускает механизмы артроза. Одновременно с заменой повреждённого хряща костной тканью, наблюдается значительное уплотнение окружающих связок и капсулы сустава. Поэтому на первое место выходят симптомы нарушения подвижности, а уже их следствием может стать болевой синдром.
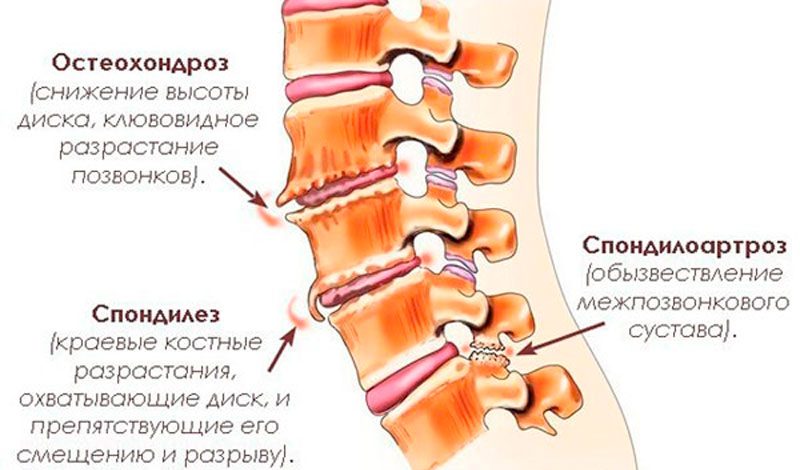
Чем отличается артроз от артрита
Артрит и артроз — частные диагнозы, и непонятно от чего зависит применение первого и второго слова, ведь болезни поражение одних и те же суставы.
Артрит — острое воспалительно-дегенеративное нарушение целостности и функционирования сустава, с характерными изменениями в периферической крови. Это значит, что при заболевании страдают суставы: клетки организма или чужеродные клетки атакуют и другие органы.
Артроз — поражение непосредственно суставов. В крови проявятся изменения, характерные для воспалительного процесса, но они будут исходить только от суставов. Остальные органы и ткани будут в полном порядке.
Наиболее часто поражаемые суставы
Как уже описывалось, позвоночник — самая восприимчивая к болезням суставов структура. Здесь дегенеративно-дистрофических процессы развиваются часто. Артрозы крупных суставов позвоночника представлены изнашиванием межпозвоночного диска. Это влечет за собой воспалительные процессы в суставной сумке, нарушению амортизации межпозвоночных суставов, стиранию хрящевой ткани (гиалиновой оболочки) с последующим аутоиммунным поражением кости. Такие действия приводят к болевым ощущениям (чаще похожие на приступы стенокардии из-за атеросклероза коронарных сосудов), сдавливанию сосудисто-нервных пучков, которые иннервируют и кровоснабжают конкретные органы и ткани, и дальнейшей деформации суставных поверхностей с ограничением подвижности сустава.
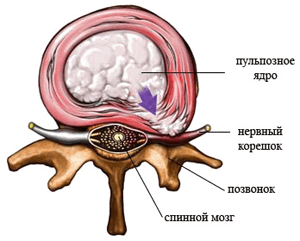
Распространенная проблема — поражение дероотросчатых или фасеточных суставов. Для начала определимся с местоположением этих суставов. Фасеточные суставы расположены на четырех суставных отростках дуги позвонка, которые направлены наружу от внутренних органов. У каждого позвонка — два верхних и два нижних суставных отростка, которые соединяются с ниже- и вышележащими отростками других позвонков. Благодаря подобной структуре дуги позвонка создается дополнительная амортизация и увеличивается угол подвижности позвоночника и межпозвоночного сустава.
Прямохождение дало о себе знать и суставам ног. Нагрузка в этой части тела припадает на «хрупкие» суставные поверхности ладьевидных суставов. Высокая частота развития артроза в этих локализациях регистрируется у людей с избыточной массой тела и у молодых лиц возрастом до 20 лет. В первом случае речь пойдет о несоответствии нагрузки на кости и амортизации. А во втором примере, чрезмерная физическая нагрузка, частые травмы и перерастяжения связочно-мышечного аппарата обуславливает несостоятельность суставных поверхностей. Это ведет к перерастяжению суставной сумки и последующему изнашиванию и стиранию гиалиновой части хряща с развитием дегенеративно-дистрофических изменений.
Из малых суставов на первом месте стоят фаланги альцев. Некоторые заболевания в виде артритов часто манифестируют с поражения межфаланговых проксимальных или дистальных суставов верхних и нижних конечностей. Дегенеративно-дистрофические изменения суставных поверхностей обуславливают ограничение подвижности пальцев, что замедляет выполнение повседневных дел и моторику рук. Усугубление дистрофических процессов может даже привести человека к профессиональной и социальной дезориентации.
Далее обсудим артроз дугоотросчатых или фасеточных суставов, так как эта проблема часто остается незамеченной, но приносит проблем не меньше первой.
Что представляет собой фасеточный синдром
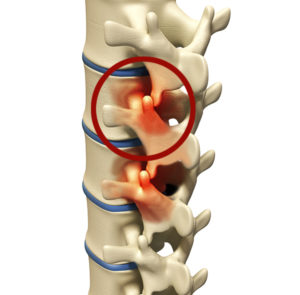
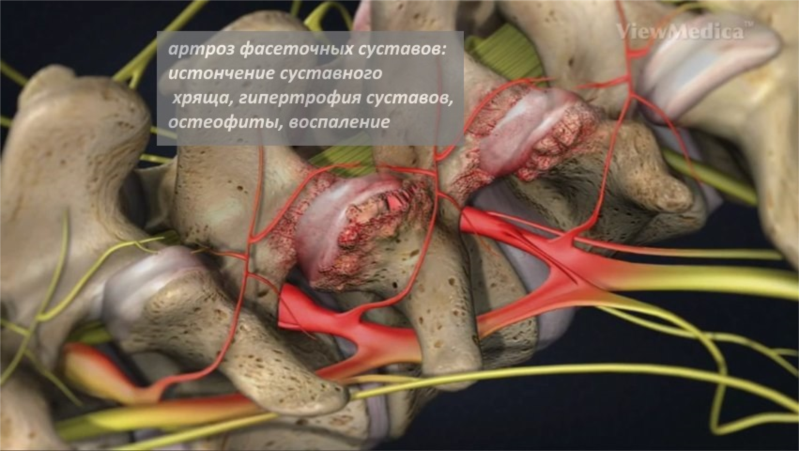
В основе заболевания фасеточный синдром лежит нарушение отдельных суставов позвоночника. Одна из главных причин этого явления заключается в значительном уменьшении пространства между позвонками при обезвоживании межпозвоночных дисков. Вследствие таких патологических процессов происходит разрушение хрящевой ткани, а капсулы фасеточных суставов неестественно сильно растягиваются, способствуя подвывихам суставов.
В результате разрушения фасетки появляется большое количество проблем с опорно-двигательным аппаратом, сопровождающихся болью. Появление болевого фактора спровоцировано в первую очередь непосредственной близостью нервных корешков к повреждающимся суставам.
Очень часто к фасеточному синдрому причисляют и такие патологические состояния, как артроз и подвывих межпозвонковых суставов, люмбальный синдром, остиоартрит, а также спондилоартрит.
Факторы риска
Развитие шейного и поясничного дискоза может быть спровоцировано:
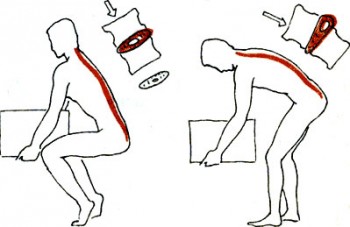
- повышенной или неравномерной статической нагрузкой на позвоночник;
- перенесенными травмами, микротравмами, повреждениями области позвоночника (в том числе в прошлом);
- избыточной динамической нагрузкой;
- наличием неблагоприятных наследственных факторов;
- физическим переутомлением;
- значительной массой тела;
- выраженными деформациями позвоночника (сколиозом, кифозом);
- наличием заболеваний, приводящих к нарушению сегментарного кровообращения в диске или замедлению обменных процессов.
Причины смещения позвонков в поясничном отделе
Основным фактором провоцирующим смещение позвонков поясничного отдела может являться травма позвоночного столба, резкий поворот тела и тяжёлый физический труд. При указанных обстоятельствах существенно увеличивается давление на межпозвоночные диски. Следствием такой нагрузки становится сужение позвоночного канала и сдавливание нервных окончаний. В подростковом возрасте смещение отдельных позвонков наблюдается из-за слабости мышечного корсета. Это может быть связано c ускоренным ростом костной ткани и слабым развитием мышц в поясничном отделе. Возможен также вариант общего недостаточного физического развития. В пожилом возрасте недуг обусловлен возрастными дегенеративными изменениями (остеохондрозом) в межпозвоночных суставах. Причиной появления спондилолистеза может быть также наличие опухолей позвоночника.
Радиочастотная денервация фасеточных суставов описание
Денервация фасеточных суставов (дерецепция фасеточных суставов) – оперативное вмешательство на позвоночнике, направленное на разрушение нервов, которые передают головному мозгу болевые ощущения.
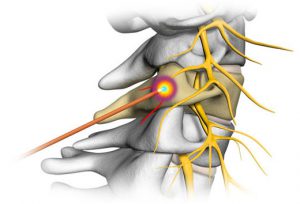
Это вмешательство можно использовать даже в том случае, если у больного высокий операционный риск.
Показания к денервации
Показаниями к денервации нервных окончаний межпозвонковых суставов являются:
- Отсутствие эффекта или непродолжительный эффект от медикаментозного лечения.
- Межреберная невралгия, при которой происходит раздражение межреберных нервов в силу разных причин, что вызывает сильные боли.
- Артроз межпозвоночных суставов, когда сильный болевой синдром развивается из-за нарушения соотношения суставных поверхностей и их повреждения.
- Болевой синдром, продолжающийся более 6 месяцев.
Противопоказания к операции
Противопоказаниями к рассматриваемому оперативному вмешательству служат:
- Инфекционный процесс (локальный или генерализованный).
- Наличие онкологической патологии.
- Наличие неврологической симптоматики выраженного характера.
- Дефекты и повреждения спинного мозга.
При наличии перечисленных состояний проводится консервативное лечение.
Необходимые для операции обследования
Перед оперативным вмешательством необходимо пройти следующие обследования:
- Общий анализ крови.
- Рентгенологическое исследование органов грудной клетки.
- Электрокардиограмма.
- Анализ мочи.
- МРТ.
- Заключение невролога.
- Анализ крови на RW, ВИЧ, гепатит.
Как проводится операция
Для проведения оперативного вмешательства больной поступает в отделение нейрохирургии.
Запрещается прием пищи в течение 10 часов до операции. После проведения процедуры больного переводят в палату на непродолжительное время, отслеживают показатели состояния здоровья и проводят контрольную рентгенографию.
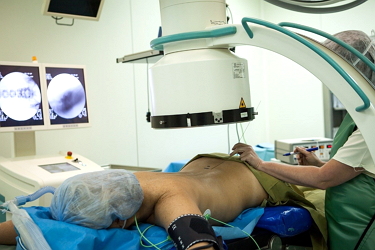
- Фасеточная ризотомия начинается с введения иглы между дисков, сбоку от позвоночника.
- После постановки иглы к ней подводят электроды. Затем на них подается ток ультравысокой частоты (от 2 до 100 Гц).
- На игле создается высокая температура, которая разрушает, прижигает нерв, передающий болевые импульсы.
РЧД производится под местным обезболиванием. Во время выполнения манипуляции, а особенно, в момент введения иглы, больной не должен двигаться. Если это условие не будет соблюдено, введение иглы может быть неточным.
Дерецепция фасеточных суставов осуществляется посредством помещения иглы в ткань, которая должна быть разрушена. Температура иглы повышается при воздействии на нее тока.
Радиочастотный генератор воспринимает и регулирует температуру, чтобы она не превысила определенный порог и не повредила окружающие ткани.
Длительность операции составляет 20 минут. Затем больного переводят в палату, где он находится еще в течение двух часов.
Результат
Так как оперативное вмешательство носит малоинвазивный характер, то возможность осложнений сведена к минимуму.
К плюсам данного вмешательства можно отнести:
- Уменьшение болевого синдрома или полное купирование болей в послеоперационный период.
- Длительный эффект. Симптомы могут не проявлять себя несколько месяцев и лет.
Осложнения после денервации регистрируются крайне редко.
Восстановительный период
Период восстановления продолжается около 1,5 месяца. Иногда эффект от вмешательства может проявиться через несколько месяцев, так как затрагиваются нейронные связи задних рогов спинного мозга.
В данный период необходимо значительно ограничить нагрузку на сустав. Кроме того, необходим прием нестероидных противовоспалительных средств. В каких-либо специальных реабилитационных мероприятиях необходимости нет.
Радиочастотная денервация фасеточных суставов: цена
Стоимость данной операции варьирует в зависимости от объема операции, цен на одноразовые инструменты и расходные материалы. В среднем стоимость РЧД составляет от 5 до 55 тысяч рублей.
В России такая операция производится в центре им. Пирогова и в Российско-израильском центре малоинвазивной хирургии суставов и позвоночника.