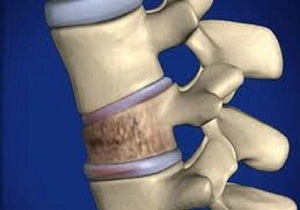
Факторы риска
Самыми распространёнными причинами развития дорсопатии пояснично-крестцового отдела позвоночника являются:
- Перегрузки во время выполнения физической работы, поднятие тяжестей, работа в неудобном положении тела.
- Наследственная предрасположенность к заболеваниям костно-мышечной системы.
- Заболевания позвоночника и нарушения осанки (сколиоз, сутулость, кифосколиоз и другие).
- Малоподвижный образ жизни, резкая смена физической нагрузки.
- Неправильное питание (избыток специй, солений, копчёностей), лишний вес и вредные привычки (алкоголь, курение).
- Вирусные инфекции.
Болезнь проявляется тяжёлым дегенеративно-дистрофическим поражением пояснично-крестцового отдела позвоночника (ДДЗП).
Боли и хруст в спине и суставах со временем могут привести к страшным последствиям — локальное или полное ограничение движений в суставе и позвоночнике вплоть до инвалидности. Люди, наученные горьким опытом, чтобы вылечить суставы пользуются натуральным средством, которое рекомендует ортопед Бубновский. Читать подробнее»
- Тупая боль в поясничной области (люмбалгия), боль в крестцовом отделе позвоночника. Чаще всего болевые ощущения проявляются во время движения.
- Развитие люмбаго, или поясничного прострела. Люмбаго проявляется острыми болями во время кашля, чихания, резкого движения.
- Появление симптома люмбоишалгии, при котором боль передаётся в ногу. При люмбоишалгии боль может усиливаться во время сна и при перемене погоды.
- Половина случаев заболевания отмечается наличием симптома грушевидной мышцы. Пациент жалуется на тупые боли в ягодице, которые проходят по задней поверхности ноги. Болевые ощущения усиливаются в положении стоя. Болеутоляющие препараты в данной ситуации не помогают. Симптом грушевидной мышцы чётко указывает на дорсопатию пояснично-крестцового отдела позвоночника.
- Развитие перемежающейся хромоты, при которой пациент старается быстро перенести вес тела с больной ноги на здоровую ногу.
- Ощущение сведения ноги без болевого синдрома. Наблюдается синдром крампи – судороги в икроножных мышцах.
- Возможно появление головокружения, шума в ушах и тошноты.
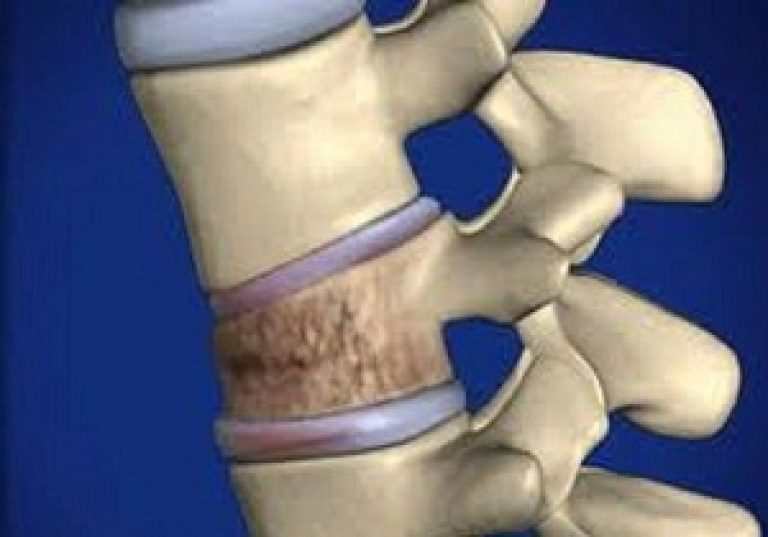
- Первая стадия (хондроз) – патологический процесс локализуется в области диска, поэтому очень сложно поддается диагностике, даже при помощи рентгенологического исследования. В качестве симптоматики присутствует только легкий дискомфорт, которому многие не придают значения.
- Вторая стадия – распространение воспалительного процесса на область костной основы позвоночника, межпозвонковых суставов и тел смежных позвонков. Сопровождается разрушением фиброзного кольца, нарушением фиксации позвонков друг с другом и появлением их патологической подвижности. Данная стадия дорсопатии приводит к уменьшению расстояния между позвонками, что влечет за собой сдавливание сосудистых окончаний, лимфатических и кровеносных сосудов.
- Третья стадия – появление межпозвонковых грыж или возникновение полного разрыва фиброзного кольца. Данное состояние сопровождается сильнейшей болью и приводит к развитию кифоза (выпуклости назад), лордоза (прогибания вперед) и сколиоза (искривления по бокам).
Лечение дегенеративных дистрофических изменений
Проявление дегенеративно дистрофических изменений поясничного отдела — это всегда болевой синдром. Он может быть умеренным, постоянным, периодическим, острым и т.д. При появлении начальных дегенеративных изменений поясничного отдела позвоночника человек начинает испытывать дискомфорт в области спины после длительного положения в статичной позе или после серьезных физических нагрузок. После отдыха все проявления проходят без применения медикаментов. Но это не означает благополучия со здоровьем.
Если не начать лечение, то в скором времени появятся выраженные дегенеративные изменения поясничного отдела позвоночника, при которых болевой синдром становится постоянным, скованность движений приводит к нарушению подвижности, периодически возникает обострение остеохондроза с утратой работоспособности.
Проще всего лечить умеренные дегенеративные изменения поясничного отдела позвоночника, при которых достаточно восстановить диффузный обмен жидкостями между хрящевой и мышечной тканью. Для лечения на этой стадии часто используется массаж, лечебная гимнастика и рефлексотерапия.
При выраженном разрушении межпозвоночного диска сначала проводится несколько сеансов тракционного вытяжения позвоночного столба для восстановления нормальной высоты межпозвоночных промежутков. Затем с помощью остеопатии восстанавливается нарушенная микроциркуляция крови и лимфатической жил кости в очаге поражения. Следующий этап – разработка индивидуального курса лечебной гимнастики и кинезиотерапии. Они применяются в сочетании с физиотерапией, массажем, лазерным воздействием и акупунктурой.
Имеются противопоказания, необходима консультация специалиста.
Причины развития заболевания
Остеопороз позвоночника (код по МКБ — 10 — M81) развивается на фоне нарушения фосфорно-кальциевого обмена в организме человека, из-за преобладания процессов разрушения костной ткани над её восстановлением.
Последний момент очень важен:
на протяжении всей жизни костная ткань человеческого организма постоянно обновляется благодаря работе особых клеток: остеобластов, остеокластов. Первые отвечают за формирование костных тканей, в функции последних входит их разрушение. У здорового человека эти процессы находятся в равновесии, с возрастом остеобласты не так активны, остеокласты работают в привычном режиме.
Причины остеопороза позвоночника медики разделяют на две группы:
- Естественное старение организма с потерей костной массы.
- Воздействие на позвоночник негативных факторов.
В обоих случаях снижается всасываемость в кишечнике полезных минералов, что ведёт к нарушению фосфорно-кальциевого обмена.
В зависимости от причины формирования остеопороза, опасную патологию позвоночника разделяют на несколько видов:
-
постклимактерический.
Страдает исключительно слабый пол: на фоне наступления менопаузы наблюдается недостаточная выработка половых гормонов. Неприятная симптоматика проявляется после 55 лет; -
старческий.
Естественный процесс старения затрагивает органы человека, костную ткань. Именно возрастные изменения являются причиной хрупкости позвоночника и костей в преклонном возрасте; -
глюкокортикоидный.
Судя по названию, формируется на фоне длительного приёма глюкокортикоидов (синтетические аналоги гормонов, которые вырабатывают надпочечники). Один из побочных эффектов — разрушение позвонков; -
вторичный.
Следствие течения хронической патологии, например, диабета, злокачественных опухолей, заболевания почек/печени, гепатита, дефицита кальция и витамина D.
Усугубляет ситуацию малоподвижный образ жизни, ожирение, отсутствие физических нагрузок, пагубные привычки.
Методы терапии
Как восстановить хрящи в позвоночнике? После определения причины разрушения хрящей в позвоночнике, врач разрабатывает индивидуальную схему терапии. Как правило, для ускорения восстановительных процессов в опорно-двигательной системе, применяют следующие методы лечения:
- – направлена на и улучшение микроциркуляции крови в пораженных областях;
- – способствует восполнению в организме недостающих витаминов и микроэлементов, которые принимают участие в синтезе коллагена, эластина и гиалуроновой кислоты;
- Фармакотерапия – предполагает использование медикаментов противовоспалительного и хондропротекторного действия.
Восстановление хряща позвоночника – процесс, который требует от пациента строго соблюдения предписаний врача. Чтобы запустить регенерацию тканей, нужно изменить питание и минимизировать нагрузки на позвоночник.
Для восполнения в организме недостатка полезных веществ, рекомендуется включить в рацион молочные продукты, мясные бульоны, десерты с желатином, свежие овощи и морепродукты.
Диагностика остеопороза позвоночника
Помимо клинических симптомов для диагностики используются инструментальные и лабораторные методики. Способы диагностики одинаковы как при поражении позвоночного столба, так и при «классическом «.
Инструментальные методы
Рентгенологическое исследование позвоночника.
Метод является информативным только при потере до 30% костной массы. Но при остеопорозе позвоночника существует ряд характерных признаков, свойственных только этому заболеванию:
- Быстрое нарастание прозрачности тел позвонков при нескольких последовательных исследованиях.
- На снимках более выраженными кажутся вертикальные костные перегородки в телах позвонков. Это объясняется тем, что горизонтальные пластинки более подвержены разрушениям.
- Уменьшение высоты позвонков. Они приобретают вид «рыбных позвонков» за счет двусторонней выгнутости их поверхностей.
- клиновидная деформация позвонков за счет преимущественного укорочения их переднего края.
Костная денситометрия
– метод диагностики, основанный на том, что костная ткань поглощает низкие дозы рентгеновского излучения, и по степени этого поглощения можно судить о плотности костей. Это оптимальный и безопасный вид исследования, позволяющий с максимальной точностью определить состояние костной ткани, а также проконтролировать прогрессирование заболевания и ход лечения.
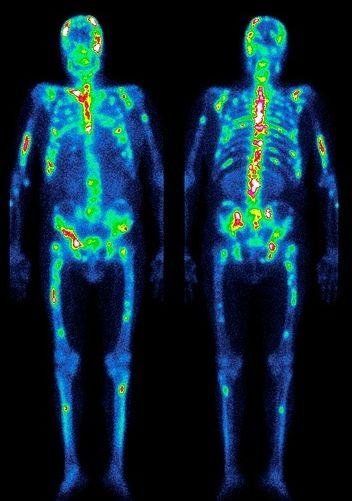
Методика радиоизотопного сканирование костной ткани
основана на свойствах некоторых веществ, меченными радиоактивными маркерами, накапливаться исключительно в костях. По степени их распределения можно с большой степенью достоверности говорить не только о наличии болезни, но и выявлять места наибольшего поражения и контролировать активность патологического процесса.
Лабораторные методы
Лабораторные методы являются вспомогательными средствами, которые позволяют оценить состояние кальциевого обмена в организме.
При подозрении на наличие у пациента остеопороза позвоночника, лабораторный диагностический минимум должен включать следующие исследования:
- общие анализы мочи и крови;
- биохимический анализ крови с определение кальция, фосфатов, ферментов, мочевины и билирубина;
- исследование гормонов щитовидной железы и половых гормонов.
На фото – снимок радиоизотопного сканирования скелета
Традиционная терапия с помощью медицинских препаратов
Для борьбы с остеохондрозом наиболее часто используется медикаментозное лечение. Основной его целью является устранение боли, снятие отечности, расслабление мышц. Именно поэтому пациентам делают назначение обезболивающих медикаментозных препаратов, которые в зависимости от стадии заболевания могут приниматься в виде таблеток или инъекций. Если пациент не может выдерживать сильную боль, то ему проводится новокаиновая блокада в области ее дислокации.
Для облегчения состояния больного очень часто используются ручные воздействия мануального терапевта, с помощью которых осуществляется снятие мышечных и суставных блоков. Это обеспечивает компрессию не только нервных корешков, но и мышечного спазма. Благодаря этому методу лечения в большинстве случаев устраняется причина возникновения остеохондроза.
С целью снижения воспаления больным делают назначение противовоспалительных лекарственных средств. К ним относятся диклофенак, ибупрофен. Для снятия боли используют анальгетики, к ним относятся: анальгин, кетонал, трибузон.
Для стабилизации состояния пациента ему необходимо принимать витамины. Увеличение качества лечения обеспечивается во время приема медикаментозных препаратов, которыми улучшается микроциркуляция крови. Для снижения отечности во время протекания болезни больному назначают хондропротекторы, к таким препаратам принадлежат хондроксид, хондра-сила.
С целью устранения спастического сокращения мышц доктора рекомендуют применять миорелаксанты. Это – мидокалм, сирдалуд. Для того чтобы уменьшить отечность, производится назначение мочегонных препаратов.
С целью обеспечения эффективности лечения больным назначается гимнастика. Делать упражнения необходимо в дневное время. Их комплекс разрабатывается лечащим врачом в зависимости от стадии заболевания, а также от состояния больного.
Рассмотрим несколько простых упражнений:
- В положении лежа, подтяните обе ноги, согнутые в коленях, к груди. Старайтесь оторвать поясницу от пола. Повторите 5-10 раз.
- Ноги на ширине плеч, поверните туловище вправо, при ощущении напряжения мышц замрите на 5-10 секунд, вернитесь в исходное положение. Сделайте то же движение в другую сторону.
- Встаньте на четвереньки, опустите голову вниз, старайтесь максимально прогнуть спину. После расслабьтесь и повторите движение еще несколько раз.
При своевременном обращении в медицинский центр лечение будет иметь высокую эффективность. При этом пациенту необходимо придерживаться всех рекомендаций врача.
Заболевание позвоночника Спондилит
Спондилит представляет собой воспалительное заболевание позвоночника. Основным признаком является первичный разрушительный процесс тела позвонка. При несвоевременном лечении, или не качественном лечении, позвоночный столб постепенно начинает деформироваться. Кроме этого, больной испытывает сильнейшие боли, нарушаются двигательные функции.
В медицинской практике различают спондилит специфический и неспецифический.
Спондилит специфический, что это?
Данная болезнь появляется по причине осложнения инфекционного заболевания. Такие заболевания, как сифилис, туберкулез, бруцеллез, гонорея, и другие, способствуют развитию спондилита специфического.
Когда человек болен туберкулезом, то бактерии быстро проникают в костную ткань позвоночника, и тем самым, вызывают гнойный, воспалительный процесс. В результате у больного существенно изменяется форма позвоночного столба, появляется некий горб острой формы. В придачу к этому, страдают также и внутренние органы – сердце, легкие. Нарушается их нормальная, естественная жизнедеятельность. Очень часто гной попадает в спинномозговой канал, приводящий к компрессии спинного мозга. Этот процесс очень опасный, и его последствия могут быть самыми тяжелыми.
Если у больного обнаружен бруцеллезный спондилит, то он характеризуется поражением 3 и 4 позвонков в поясничном отделе, в виде мелкоочаговой деструкции тела позвонка. В данном случае заболевание протекает без абсцесса.
Спондилит неспецифический
Эта патология характеризуется тем, что позвоночник поражается гноеродными бактериями. Часто этот вид спондилита, также называют гнойным. Основной его чертой является то, что неспецифический спондилит появляется в резкой форме, сопровождаясь сильными, не проходящими болями. У больного возникают абсцессы, происходят нарушения нервной системы.
Часто этот вид спондилита поражает шейный и поясничный отделы позвоночника. При отсутствии лечения процесс осложняется нагноением хрящевой ткани, и появлением свищей.
Также к неспецифическому спондилиту относят патологические аутоиммунные процессы – ревматоидный (анкилозирующий) спондилит, или болезнь Бехтерева.
Аутоиммунные заболевания всегда несут очень негативный элемент для сохранности организма. Так, к примеру, болезнь Бехтерева, или ревматоидный спондилит проявляется тем, что иммунная система больного воспринимает здоровые клетки своего организма, как чужеродные и начинает с ними бороться, путем уничтожения. В конкретном случае, организм, как бы, вынуждает иммунную систему работать против своих здоровых тканей позвонка.
Такое заболевание очень сложно поддается лечению. Так, как наша иммунная система, это сложнейший механизм, пожалуй, не до конца изученный, и многие негативные процессы, возникающие в этом механизме не понятны, и как с ними справляться, также сложно определить.
Из-за чего происходит разрушение позвоночника причины этого процесса, теперь известны. Остается вопрос лечения.
Симптомы заболевания
Пояснично-крестцовый остеохондроз проявляется такими симптомами:
- боль в нижней части спины;
- боль внизу живота;
- онемение ног;
- скованность движений (наклоны, повороты);
- проблемы с потенцией у мужчин;
- дисменорея у женщин.
Боль в спине обычно имеет острый характер и возникает приступами после длительного лежания или сидения, при резких поворотах и т.п. Также она бывает постоянной и ноющей. Выраженность синдрома зависит от степени развития заболевания.
Дистрофия дисков возникает у взрослых и подростков. Развитию патологии способствуют внешние и внутренние факторы:
- наследственность;
- травмы позвоночника;
- плоскостопие, ношение неудобной обуви;
- любые нарушения осанки;
- эндокринные заболевания;
- частые инфекционные заболевания;
- патологии обмена веществ, ожирение;
- гиподинамия (недостаток физической активности);
- частый подъем тяжестей;
- неправильное питание.
С возрастом риск развития патологии увеличивается. Обмен веществ в тканях замедляется, они становятся более уязвимыми к механическим воздействиям.
Клинические проявления заболевания
На ранних стадиях развития болезни пациенты не отмечают каких-либо постоянных специфических жалоб. И только при компрессионных переломах тел позвонков, обусловленных серьезными нарушениями костной структуры, появляются симптомы, позволяющие заподозрить наличие остеопороза.
Самый характерный симптом – острая боль, возникающая при компрессионной нагрузке (резкий поворот туловища, подъем тяжестей, неудачное падение). Болевой синдром усиливается при движении и продолжается в течение 4-6 недель, после чего постепенно ослабевает. В случае возникновения множественных микропереломов тела позвонков начинают постепенно деформироваться и проседать под действием своего собственного веса. Это приводит к тому, что больные испытывают постоянные боли в спине, которые обостряются при кашле, чихании, смехе или простой смене положения.
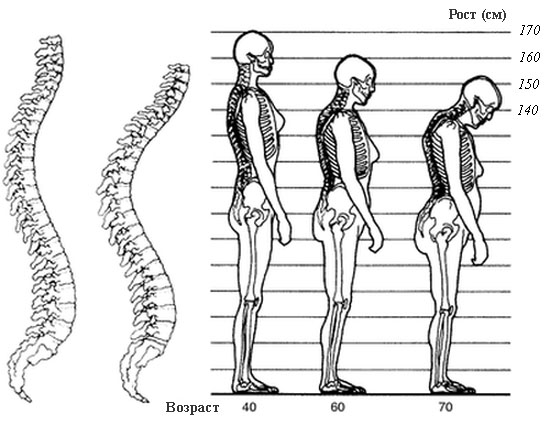
Когда в патологические процессы вовлекается не один, а несколько позвонков – возникают деформации позвоночного столба. Характерным симптомом является поражение на начальных этапах преимущественно I-II поясничных или X-XII грудных позвонков. Это объясняется наличием в этих местах естественных изгибов позвоночника, на которые приходится максимальная вертикальная нагрузка. Появляется излишняя сутулость. По мере прогрессирования заболевания, деформация спины усиливается, могут появиться горбы. При этом шейные и верхние грудные позвонки подвергаются компрессии и переломам крайне редко.
У больных остеопорозом позвоночника при измерении роста отмечается значительное его уменьшение: разница с предыдущими измерениями может достигать 10-15 см. Кроме того отмечается укорочение грудной клетки, из-за которого руки кажутся непропорционально длинными. В далеко зашедших случаях сужается расстояние между костями таза и ребрами, что может стать причиной возникновения болей в боку.
Если перелом произошел относительно недавно, то в его области может отмечаться локальная болезненность при ощупывании позвонков.
Важным признаком, который позволяют отличить от других заболеваний позвоночника – является отсутствие двигательных или чувствительных нарушений, свидетельствующих о вовлечении в патологический процесс нервных окончаний или спинного мозга.
Изменние костей и позвоночника с возрастом при остеопорозе
Симптоматика болезни
Симптомы пояснично-крестцового отдела позвоночника разнообразные. Они начинают сопровождать заболевание практически сразу же после его появления. Основным симптомом остеохондроза является люмбаго. Оно характеризуется появлением приступообразной боли после резких движений. Также заболевание может сопровождаться люмбалгией, которая проявляется в нарастающем характере болевых ощущений. У некоторых пациентов наблюдается люмбоишиалгия, которая характеризуется распространением боли по ходу седалищного нерва.
При развитии данного заболевания в большинстве случаев пациенты жалуются на появление следующих признаков:
- ощущений холода или жара;
- чувства покалывания;
- нарастающей боли;
- отечности.
Остеохондроз пояснично-крестцового отдела, симптомы, лечение которого взаимосвязаны, проявляется в виде корешкового синдрома. Он характеризуется периодической утратой чувствительности кожи на нижних конечностях. Также заболевание сопровождается сбоями в системе потоотделения. В большинстве случаев появляются болевые ощущения в пояснице.
Если не будет проводиться своевременное лечение, то у пациента может развиться спинальный инсульт, который в большинстве случаев сопровождается полным или частичным параличом ног. Работа тазовых органов характеризуется появлением сбоев.
Для запущенной стадии поясничного остеохондроза свойственно смещение позвонков. Это имеет влияние на внутренние органы. Наиболее часто из строя выходит мочеполовая система. При развитии остеохондроза пациент становится слабым и раздражительным. Он очень быстро устает даже при выполнении обычной повседневной работы.
Остеохондроз имеет достаточно развитую симптоматику
Это позволяет пациенту самостоятельно обратить внимание на заболевание. После появления первых симптомов больной должен обратиться за помощью к врачу, который сможет поставить правильный диагноз и назначить рациональное лечение
Действенные варианты терапии
Лечение патологии позвоночного столба направлено на:
- устранение первопричины появления остеопороза;
- замедление патологических процессов в позвоночнике и суставах;
- купирование болевого синдрома.
Один метод терапии не может оказать комплексное воздействие на организм. Специалисты используют несколько способов лечения для получения желаемого результата.
Бисфосфонаты для лечения остеопороза
Эта группа препаратов разработана для замедления разрушения костной ткани. Препараты активно применяют для лечения позвоночного остеопороза. Бисфосфонаты используют для терапии всех видов заболевания. Лекарства этой группы — «золотой стандарт» терапии остеопороза, эффективность клинически подтверждена: средства уменьшают хрупкость костей на 50%.
Суть воздействия бисфосфонатов на позвоночник пациента заключается в связывании фосфорсодержащих органических соединений (основной компонент медикаментов) с кальцием, дальнейшим проникновением в костную ткань. Задерживаясь там, комплекс веществ нарушает работу остеокластов, поддерживая остеобласты.
Плюсы медикаментов очевидны, но биодоступность активных компонентов средств очень мала. По этой причине приходится принимать бисфосфонаты длительными курсами — от трех до шести месяцев.
Среди побочных эффектов препаратов часто встречаются:
- гастриты, язвы;
- пониженный аппетит;
- изжога;
- метеоризм, понос/запор.
Для лечения позвоночного остеопороза часто используют эффективные импортные лекарства Фосамакс и Актонель. Ценовая политика фармацевтических компаний в отношении бисфосфонатов многим пациентам преподносит неприятные сюрпризы: от 4 до 15$ за четыре пилюли. Специалисты рекомендуют покупать российские аналоги Ризедронат, Алендронат: цена в три раза меньше, чем у средств из других стран.
Лекарственные препараты
Помимо бисфосфонатов, медики прописывают пациентам другие лекарства от остеопороза позвоночного столба:
-
соли кальция.
Предназначены для оптимизации, регуляции костного метаболизма. Выпускают лекарства в двух видах: цитраты и карбонаты. Медики рекомендуют второй вариант: цитраты могут привести к нарушению работы мочевыделительной системы; -
препараты, содержащие витамин D.
Вещество играет важную роль в процессе всасывания кальция в кишечнике. Если витамина D недостаточно, то количество кальция в крови существенно уменьшается. Метаболиты витамина Д оказывают аналогичный эффект на организм, помогают справиться с остеопорозом; -
кальцитонины.
Препараты направлены на обогащение позвонков кальцием, составы предотвращают разрушение костной ткани. Средства действуют быстро, но их эффект непродолжительный. Лекарства оказывают выраженное обезболивающее действие, способствуют срастанию костей при переломах; -
анаболические стероиды.
Сильнодействующие вещества способствуют образованию костной ткани, наименования назначают длительными пожизненными курсами. Лекарства снижают риск переломов на 60%. Существенный побочный эффект — у женщин анаболические стероиды вызывают огрубение голоса, появление волосяного покрова по мужскому типу; -
эстрогены.
Эффективны в период менопаузы, рекомендуется применять пациенткам даже перед началом климакса во избежание сбоев гормонального фона; -
составы группы НПВС.
Препараты назначают в качестве обезболивающих средств, снимающих воспаление. При остеопорозе позвоночника наибольший эффект оказывают средства системного действия для перорального применения.
Образ жизни и правила питания
Избежать негативных последствий, остановить прогрессирование заболевания поможет коррекция образа жизни: регулярные занятия спортом, отказ от вредных привычек, особая диета. В случае наличия лишних килограммов придется постепенно сбросить вес.
Рацион при остеопорозе должен включать следующие продукты:
- морская рыба, желательно, жирных сортов;
- молочные продукты;
- чёрный хлеб;
- соя, бобы;
- орехи;
- свежая зелень.
Важно отказаться от алкогольных напитков, солёных, кислых, слишком сладких блюд. Не рекомендуется употреблять жареные виды пищи
При повреждении позвоночника полезно плавание. Даже пешие прогулки позитивно влияют на самочувствие и силу мышц, состояние костной ткани, уменьшают вероятность внезапных переломов позвонков.