Нормальное развитие и диагностика патологий
В норме во время вынашивания чада ножки разворачиваются внутрь на седьмой неделе беременности, большие пальцы ног ротируются к средней линии тела зародыша. Во время рождения разворот шейки бедра —, 30°, за первые годы жизни уменьшается на 20°. Ротация голени возрастает с 5 до 15°. Внутренние торсии бедер новорожденных постепенно улучшаются потому, что бедра и голени поворачиваются наружу. Параллельно слабеет наружная ротация.
Как распознать патологию у ребенка?
- Малыш, садящийся на пол, разворачивает ноги коленями вовнутрь и пятками наружу, положение напоминает латинскую букву W.
- Стоя на месте, чадо разворачивает коленки друг к другу, образуя т.н. «целующиеся надколенники».
- При ходьбе он косолапит, бегает неуклюже, «загребая» ногами, цепляется за них и часто падает. Причем чем сильнее угол отклонения стоп от параллельного положения, тем более выражена патология. По описанным выше степеням это соответственно 5-10, 15, 15+°
Диагностика у специалиста
- Ориентируясь на внешние симптомы, опытный специалист заметит вывих бедра невооруженным глазом.
- Проводятся тесты для исследования положения ног и походки.
- Для подтверждения диагноза и определения тяжести заболевания проводится рентгенологическое исследование в нескольких проекциях.
Лечение
Необходимость лечения, а также его интенсивность определяется в зависимости от тяжести патологии. Как правило, небольшие отклонения, встречающиеся у маленьких детей, проходят со временем сами. В силу особенностей детской физиологии антеторсия становится наиболее заметной к 4 – 6 годам. После чего происходит постепенный разворот растущих шеек бёдер. Таким образом, очень часто данная детская патология проходит с возрастом сама собой. По данным зарубежных ортопедов, выявленное в раннем возрасте отклонение развития не проходит к совершеннолетию лишь у 1% детей.
Хирургическое вмешательство
К оперативному вмешательству обычно прибегают в особо сложных случаях, например, когда шеечно диафизарный угол тазобедренного сустава превышает 50 градусов. Также хирургическое устранение дефекта развития сустава возможно, когда патология не проходит с возрастом, что создаёт человеку физиологические и моральные неудобства. В этом случае применяется операция по остеотомии, с помощью которой почти всегда достигается нужный эффект.
Консервативное лечение
Для исправления деформаций средней тяжести применяют консервативное лечение. Прежде всего, это – сбор информации относительно динамики патологии. Если налицо все признаки исправления дефекта, то никакого особого медицинского вмешательства не требуется. Чаще всего назначаются занятия лечебной физкультурой, физиотерапии, мануальный массаж для повышения тонуса мышц. Хотя, по мнению многих ведущих ортопедов, подобная терапия прямого влияния на исправление угла «посадки» головки бедра не имеет. Цель её, скорее, в общеукрепляющем влиянии на нижние конечности. На видео представлен один из вариантов ортопедического массажа для детей.
https://youtube.com/watch?v=Ld0wgO6fEL8
Как отмечают ортопеды, в данном случае применение ортопедической обуви или специальных шин не дают видимого эффекта. Они лишь ограничивают способность больного к передвижению. Согласно данным специалистов, на данный момент эффективного консервативного лечения антеторсии тазобедренных суставов не существует. Поэтому, если ко времени совершеннолетия (завершения формирования скелета) данная патология не прошла сама собой, помочь в её удалении может только оперативное вмешательство.
Как бы то ни было, описываемый дефект кости бедра, сохранившийся у взрослого человека, является лишь косметическим дефектом. Как правило, он не приводит к дальнейшим патологическим изменениям суставов типа артроза или артрита. Как видно из вышесказанного, антеторсия тазобедренных суставов не является чем-то опасным для здоровья ребёнка. Ввиду того, что в 99% случаев она проходит сама собой, данный дефект можно смело отнести лишь к возрастным особенностям развития некоторых детей, а не к опасным патологиям.
Прогноз, дисплазия тазобедренного сустава у взрослых
Нарушение биомеханики тазобедренного сустава в результате дисплазии может привести к тяжелым нарушениям функции нижних конечностей, к инвалидизации, как непосредственно с первых шагов ребенка, так и во взрослой жизни.
Неконгруэнтность диспластического тазобедренного сустава
Диспластический тазобедренный сустав, прежде всего, характеризуется неконгруэнтностью, то есть несоответствием суставных поверхностей шаровидной головки бедренной кости и вертлужной впадины. При дисплазии радиус вертлужной впадины больше радиуса головки бедренной кости, площадь контакта суставных поверхностей меньше, нагрузка на суставную впадину существенно выше. Это с одной стороны обеспечивает большую свободу движения, а с другой стороны снижает устойчивость сустава к физическим нагрузкам.
Дисплазия тазобедренного сустава, чаще всего дисплазия вертлужной впадины, до определенного возраста являющаяся проблемой детской ортопедии. Если биомеханические нарушения в результате дисплазии не превышают критического уровня (стадия подвывиха или вывиха тазобедренного сустава), какие-либо отклонения в физическом развитии детей, подростков и молодых людей не выявляются.
Напротив, замечено, что люди с ацетабулярной дисплазией имеют высокую потребность в двигательной активности, хорошую моторику, они чаще занимаются физкультурой, спортом, танцами, нередко имеют успехи в этом виде деятельности. Этому способствует врождённая гипермобильность суставов, высокая эластичность связок и конституционный тип физического развития.
Большинство из них женщины, которые составляют группу риска рождения ребенка с врождённым вывихом бедра. У половины пациентов выявляется двусторонние дисплазии с преимущественным поражением тазобедренных суставов. Нередко дисплазия тазобедренного сустава — рентгенологическая находка, после которой только половина «вспоминает» историю «врождённого вывиха бедра» в младенчестве.
Патологический вывих бедра и неоартроз при врождённом вывихе бедра
Неоартроз. Врождённый вывих бедра.
Если вывих бедренной кости не устранен, то, следуя известному биологическому закону «функция определяет форму», растущие кости таза и бедренная кость изменяются, приспосабливаясь к новым условиям нагрузки. Головка бедренной кости теряет обычную шаровидную форму и уплощается. Пустая вертлужная впадина уменьшается в размерах, а в месте нового расположения головки бедренной кости (в области крыла подвздошной кости) формируется новая суставная впадина. Вновь образованный сустав называют «неоартроз». Это — неполноценный сустав, однако он десятки лет «служит» тем пациентам, которым по разным причинам не был устранен врожденный вывих бедра.
При неправильном лечении врождённого вывиха бедра в детском возрасте, бедренная кость смещается вверх за пределы вертлужной впадины и упирается в тазовую кость.
Лечение дисплазии тазобедренных суставов у детей
Лечение этого заболеваня – процесс длительный, он должен проводиться у ортопеда и мануального терапевта.
Мнение специалистов сводится к тому, что это заболевание должно быть выявлено в роддоме, а лечение должно назначаться с первых дней жизни. Но зачастую диагностика проводится на первом месяце жизни.
Объем лечебных процедур зависит от степени поражения сустава и включает в себя:
Применение широкого пеленания, отводящей шины, стремян, подушки Фрейка — в зависимости от степени вывиха
Массаж
ЛФК
Физиотерапия
При подвывихе можно обойтись без отводящей шины или стремян. Массаж назначается на область ягодиц, бедер и поясничного отдела позвоночника. Проводится электрофорез с 1% раствором кальция хлорида и 24% раствором эуфиллина. До полного выздоровления назначается лечебная физкультура 5 раз в день (по 5 минут). Вставать на ножки ребенку нельзя до года. Сделать это можно будет только после подтвержденной рентгенограммой стабильности сустава. Также нельзя использовать ходунки и прыгунки.
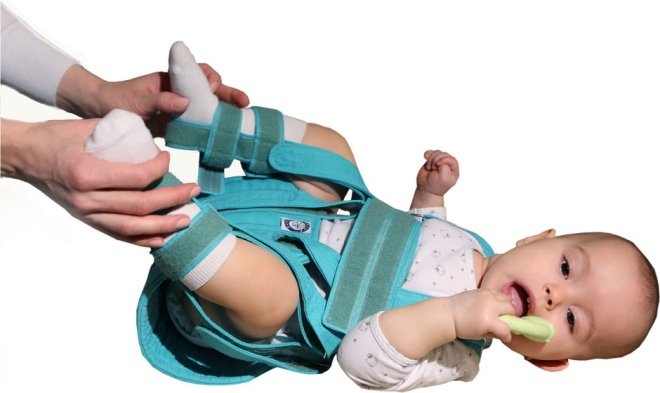
Дисплазия тазобедренных суставов у новорожденных с врожденным вывихом бедра лечится только с применением отводящей шины, которая фиксирует ножки в разведенном положении. Она требует постоянного ношения, а снимается только во время купания. В тяжелых и запущенных случаях вывиха бедра срок ношения шины доходит до 10-12 месяцев. Если через 3 месяца после ношения такой шины на рентгене наблюдается положительная динамика (улучшение состояния сустава), то отводящая шина заменяется на другую (шину долечивания) на 1 месяц с дополнительными процедурами ЛФК, массажа и физиотерапии. Для профилактики осложнений вывиха такая терапия проводится 2 раза в год до 18 лет.
На сегодняшний день существует приспособление, фиксирующее ножки ребенка в положении отведения. Оно называется подушкой Фрейка и применяется в основном при подвывихе. С его помощью отведение происходит постепенно. Носится оно от 1 до 9 месяцев.
Виды ацетабулярной дисплазии
Ацетабулярная дисплазия – форма патологии неправильного развития вертлужной впадины. Выделяет главные виды:
- Предвывих. Нарушение в развитии и формировании мышц, связок и тазобедренных суставов. Свод вертлужной впадины обнаруживает неправильное расположение, она скошена. Имеется небольшое смещение проксимального отдела бедренной кости от вертлужной впадины. Подобный вид ацетабулярной дисплазии быстро выявляется врачами различными медицинскими путями.
- Подвывих. Подвывих бедра определяется как большее смещение головки в тазобедренном суставе, чем при предвывихе. Головка заходит под хрящевой ободок, отгибая его и смещая вверх относительно нормального расположения. По указанной причине связки растягиваются.
- Полный вывих бедра. Головка полностью уходит в сторону от нужного положения. Если в нормальном состоянии головка располагается во впадине, при заболевании головка бедренной кости располагается снаружи неё. Хрящевой ободок загибается вглубь, находясь в зажатом состоянии. Связки становятся растянутыми.
С рождения малыша врачи делают регулярный осмотр для выявления нарушения развития таза. Под дисплазией ортопеды определяют врождённую деформацию или патологию тазобедренных суставов. Возможно, что врач поставит диагноз замедленного развития собственно сустава. Дети с подобным диагнозом подвержены развитию вывиха, находятся в группе риска.
Когда коленки целуются, а ножки загребают что такое антеторсия
На осмотре ортопеда родители со страхом могут услышать, что у их малыша проблемы с ножками – антеторсия бедренной кости. И врач решительно советует операцию. Стоит ли прислушаться к мнению специалиста, действительно ли операция – оптимальное решение этой проблемы. Об этом рассказал врач-ортопед, доктор медицинских наук Виктор Васильевич Филипчук.
Диагноз антеторсия бедренной кости ставится детям младшего возраста, у которых так называемые «целующиеся коленки». По своей сути это отклонение в развитии костей ног, при котором шейка кости бедра располагается под некоторым углом относительно нормы. В медицинской практике чаще всего встречаются торсии тазобедренных суставов.
Если шейки бедренных костей слегка отведены назад, это ретроторсия. А когда они наклонены вперед, это антеторсия. В норме такой угол отклонения должен быть не более 20-30 градусов. Диагноз патологическая антеторсия ставится, если он достигает 45 градусов. И это уже нарушение в развитии опорно-двигательного аппарата.
Некоторые специалисты связывают такое нарушение с традицией туго пеленать детей. У девочек оно встречается чаще, чем у мальчиков.
Для постановки диагноза достаточно наружного осмотра и анамнеза, уточняют диагноз с помощью рентгена и специальных тестов
Прежде всего, врач обращает внимание на походку ребенка. Из-за того , что шейка бедра развернута краями несколько вперед, бедра разворачиваются вовнутрь
При этом появляется эффект «целующихся коленок», когда они в спокойном положении повернуты друг к другу. Потому при ходьбе у такого ребенка ступни также развернуты вовнутрь. Если разворот ступней относительно направления движения составляет менее 10 градусов, это легкая степень антеторсии.
При средней степени тяжести этот разворот колеблется в пределах 10-15 градусов, а при тяжелых формах он более 15 градусов.
До 1990-х годов операция по исправлению антеторсии была одной из самых часто проводимых в Соединенных Штатах Америки.
Но затем американский профессор Стейли провел специальное исследование и пришел к выводу, что у большинства детей к восьми годам такое искривление проходит самостоятельно, поэтому операция не требуется.
Однако многие врачи считают, что это проблема, обязательно требующая оперативного вмешательства в раннем возрасте.
Если врач говорит, что вашему ребенку с подозрением на антеторсию необходимо срочное хирургическое вмешательство, обратитесь к другому доктору: вторая точка зрения никогда не помешает. Кстати, на Западе это нормальная практика.
Если же врач, узнав о вашем намерении проконсультироваться у другого специалиста, начинает обижаться и спрашивать: «Вы что, мне не доверяете?» — от услуг такого хирурга надо сразу отказаться.
Неотъемлемое право пациента получить максимально полную и разнообразную информацию о заболевании и методах его лечения.
Прогноз и особенности образа жизни
Крайне важно следить за правильным удерживанием ребенка на руках. Необходимо его поддерживать за спину, прижимая при этом к своему телу
Ребенок должен широко расставлять ноги, обхватывая тело взрослого. Нельзя носить ребенка боком.
Полезно приобрести специальный слинг-переноску, который обеспечит правильное положение ребенка.
Важно выполнять небольшие сеансы гимнастических упражнений при каждой смене белья у ребенка. В домашних условиях выполняются такие упражнения:
- разведение нижних конечностей в положении на животе,
- вращение бедрами ребенка с небольшим давлением на колени,
- отведение согнутых конечностей до стола.
До гимнастики и после ее завершения, нужно провести легкий массаж в районе бедра и всего теле ребенка.
Врачебный прогноз – условно благоприятный. Если лечение начато до трехмесячного возраста ребенка, то, как правило, удается достигнуть полного безоперабельного вправления любого из тазобедренных суставов.
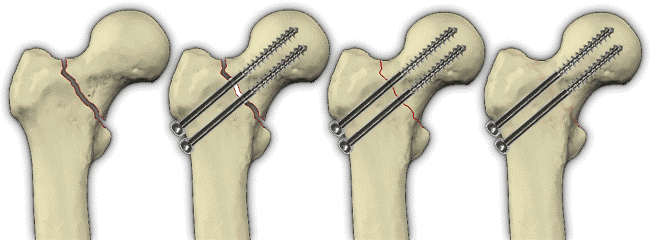
Эндопротезирование при переломах и ложных суставах шейки бедра
Эндопротезирование применяется нами широко при переломах шейки бедра в пожилом и старческом возрасте и наряду с остеосинтезом является одним из основных методов лечения этих повреждений.
Для замещения всего тазобедренного сустава или только головки и шейки бедра предложен ряд эндопротезов: эндопротез-полусустав (головки и шейки бедра) Жюде (J. Judet, R. Judet, 1947), Цивьяна, Мура — Каплана — Антонова (ЦИТО) и другие модели, полный эндопротез тазобедренного сустава Жюде, Сиваша, Каплана — Антонова, Мовшовича и др.
Эндопротез конструкции Сиваша использовался в основном у больных среднего возраста, не страдающих тяжелыми сопутствующими заболеваниями и остеопорозом. Применение такого эндопротеза при выраженном остеопорозе приводит к протрузии чашки эндопротеза в полость малого таза. Использование этого протеза у старых, ослабленных больных не показано из-за большой травматичности и расширенного объема операции (необходимость резекции проксимальной части бедра до уровня малого вертела, обработка фрезами вертлужной впадины, вколачивание искусственной впадины), сопровождающейся значительной кровопотерей. Поэтому полную замену тазобедренного сустава эндопротезом Сиваша, по нашему мнению, можно производить при переломах и ложных суставах только у больных молодого и среднего возраста.
В начале 60-х годов мы (А. В. Каплан и А. И. Антонов) видоизменили цельнометаллический эндопротез Мура и при лечении свежих несросшихся переломов и ложных суставов шейки бедра в пожилом и старческом возрасте начали применять модель, названную эндопротезом Мура — ЦИТО.
Преимущество эндопротезирования по сравнению с остеосинтезом — возможность ранней нагрузки (через 3-4 нед со дня операции), что имеет существенное значение у ослабленных больных. Раннее начало ходьбы избавляет больных от гипостатической пневмонии, пролежней, а также других осложнений, которые часто встречаются у старых людей при длительном постельном режиме.
Аллопластическое замещение головки и шейки бедра (полусустав) является операцией выбора при всех субкапитальных переломах шейки со смещением отломков у больных старше 70-75 лет.
Показания к этой операции, по нашему мнению, следующие:
1)субкапитальные, многооскольчатые переломы шейки бедра;
2)невправимые переломы шейки при неудаче закрытой репозиции;
3)вывихи бедра с переломами шайки и головки;
4)переломы шейки бедра при выраженном старческом остеопорозе;.
5)переломы шейки бедра у больных, страдающих болезнью Паркинсона, гемипарезом, нерезким старческим слабоумием, ревматоидным полиартритом и другими заболеваниями, лишающими их возможности передвигаться на костылях без нагрузки на конечность;
6)некоторые патологические переломы шейки бедра;
7)несращенные переломы и ложные суставы у старых людей;
8)асептический некроз головки бедра с выраженным болевым синдромом. Определенное значение для выбора метода операции при свежих переломах шейки
Лечение болезни у детей разных возрастов
Если болезнь не выявлена вовремя (первые 6 месяцев жизни малыша), патология прогрессирует. Возможно проявление хромоты, поражённая ножка укорачивается. Если плановый поход к ортопеду и проведённое УЗИ не выявило отклонений, следует осматривать малыша самостоятельно.
График посещения врача-ортопеда назначается не случайно. Если болезнь удаётся выявить в первые три месяца, лечение проходит быстро, связки полностью восстанавливаются. Чем младше малыш, тем эффективнее лечение. Использования свободного пеленания хватит для лечения заболевания у малышей в возрасте до трёх месяцев – ножки пеленаются в разведённом друг от друга состоянии. Допустимо использовать специальную подушку Фрейка. Она подбирается специально по размеру и росту детей. Чем больше возраст ребёнка, тем более серьезные методы используются для фиксации ножек. В возрасте от шести месяцев подушка Фрейка уже не поможет, ортопеды назначают шину Мирзоевой, а также стремена Павлика.
В странах бывшего СССР принято крепко пеленать детей. Сейчас врачи рекомендуют не делать подобного. Свободное пеленание помогает мышцам развиться правильно самостоятельно. Редкость заболевания дисплазией в Африке объясняется тем, что на континенте новорожденных не пеленают крепко, давая возможность ножкам находиться в естественном, раздвинутом друг от друга состоянии.
Если запустить дисплазию, дальнейшее лечение будет протекать долго и тяжело. Кроме стремян и шин делаются специальные упражнения для восстановления правильного движения, укрепляются мышцы. Для каждого ребёнка подбирается индивидуальная система восстановления, разделённая на конкретные этапы. В каждом этапе присутствует система восстановления связок и костей в нужное положение, а затем реабилитационный период. При более тяжёлых видах поражения тазобедренных суставов требуется хирургическое вмешательство.
Родителям следует помнить — нельзя откладывать приём доктора. Плановые походы к любому врачу существуют для того, чтобы заметить заболевание на самых ранних стадиях. Для профилактики появления или осложнений дисплазии у новорожденных показано делать каждодневный разминающий массаж, раздвигать и сгибать ножки. Если возникают подозрения на патологии, следует немедленно записаться на приём к ортопеду. Если диагноз подтвердится, родители должны запастись терпением и знать, что болезнь излечивается, но требуется долгий период. Не пытайтесь найти быстрые способы, они кратковременны, болезнь появится снова.
Причины появления заболевания
Генетический фактор в формировании дисплазии играет одну из главных ролей. До 40% случаев детской дисплазии – случаи, когда у родителей была симптоматика врожденного вывиха бедра.
Существуют определенные причины генетического нарушения анатомического строения и работы сустава:
- родовая травма,
- неправильное положение ребенка в родах,
- употребление некоторых медицинских препаратов при беременности,
- токсикоз в тяжелой форме,
- возраст матери больше среднего,
- сохранение беременности медикаментозными средствами,
- заболевания щитовидной железы у будущей матери,
- инфекции, которыми переболела мать при вынашивании ребенка,
- дефицит витаминов во время беременности,
- недостаточно оптимальная экологическая обстановка,
- вредные условия труда беременной,
- нарушения гормонального фона у беременной.
Иногда дисплазия может сочетаться с массой различных аномалий развития ребенка, например, кривошеей, гидроцефалией или миелодисплазией.
Выделяют три основных типа дисплазии:
- Ацетабулярная дисплазия. Это аномалии формирования вертлужной впадины.
- Дисплазия Майера или эпифизарная дисплазия. Она поражает бедренный проксимальный отдел. Наблюдаются патологические нарушения шеечно-диафизарного угла, он обуславливает вид головки бедренной кости.
- Ротационные дисплазии. Это разнообразные деформации взаимной локализации костей в горизонтальной плоскости.
Существует 2 типа эпифизарной дисплазии:
- заболевание, при котором шеечно-диафизарный угол увеличивается,
- заболевание, при котором шеечно-диафизарный угол уменьшается.
Кроме этого, есть состояние, при котором развитие сустава замедляется. Существенных нарушений локализации костей в этом случае нет, явление не признается дисплазией, но это пограничное состояние, при котором есть вероятность перехода в заболевание тазобедренных суставов.
В настоящее время, современная медицина дифференцирует три стадии дисплазии, которые отличаются друг от друга тяжестью патологического процесса:
- Первая стадия – «легкая дисплазия» — предвывих. Есть некоторые отклонения в формировании тазобедренного сустава. Головка бедренной кости находится в скошенной вертлужной впадине.
- Вторая степень – подвывих. Наблюдается некоторое смешение шейки бедра и головки вверх и снаружи по отношению к суставной впадине.
- Третья степень — вывих. Вверх полностью из вертлужной впадины смещается головка бедра.
Симптомы заболевания
Чтобы вовремя выявить нарушение тазобедренных связок и начать необходимое лечение, напомним о первых симптомах болезни. У детей развитие патологии родители регулярно проверяют самостоятельно, обращаясь к ортопеду в случае проявления симптомов и по графику обследования новорожденных детей. Посещение ортопеда новорождённым обязательно. В зависимости от развития ребёнка, врач назначит график посещения. Дома родители должны отметить основные признаки.
Первым явным признаком развития патологии суставов считается ограниченность в подвижности бёдер. Во время массажа стоит попробовать отвезти ножку немного в сторону от тела. Если малыш чувствует дискомфорт и начинает плакать, возможно, присутствует признак патологии тазобедренных суставов.
Складки, образующиеся в паховой и ягодичной области, на повреждённой стороне значительно глубже и больше. Нужно посмотреть, не наблюдается ли асимметрия складок у ребёнка. Вместе с признаком отмечается различие длины ножек.
Если болезнь у ребёнка проявляет тяжёлые формы, наблюдается щелчок при сгибании и разведении ножек малыша в суставах таза, коленях. Симптом называется «соскальзыванием», проявляется обычно при тяжелейшей форме патологии.
Наличие признаков не говорит о действительном нарушении тазобедренного сустава у ребёнка. Симптомы относятся в равной степени к прочим заболеваниям. С увиденными нарушениями развития требуется обратиться к врачу.
Последствия детской дисплазии
Дети с дисплазией, по сравнению с нормой, начинают ходить позже. Как правило, их походка неустойчива, есть:
- косолапость,
- хромота,
- переваливание.
Часто усиливается лордоз поясницы и компенсаторное формирование кифоза грудной области. Инвалидизация может наступить в раннем возрасте больного ребенка.
Если в детском возрасте отсутствует адекватное и своевременное лечение, то в будущем, человек имеет массу заболеваний, которые обусловлены развитием дисплазии и остеохондроза. При нарушении работы тазобедренных суставов конечности не могут выдерживать длительных нагрузок.
Гипермобильность тазобедренных суставов ведет к «расшатанности» самого опорно-двигательного аппарата. Если не устранить своевременно врожденный вывих бедра, то сустав, приспосабливаясь к такому функционированию, формирует новые очертания, и со стороны головки бедра, и со стороны вертлужной впадины.
Сформированные новые формы сустава не являются полноценными, сустав не может нормально поддерживать опору, отводить конечности. Данное состояние человека имеет название «неоартроз».
Признаки и симптоматика
Дисплазия тазобедренных суставов у ребенка имеет собственные клинические признаки:
Ассиметричность кожных складок. Выявляют во время осмотра бедер сзади и спереди с их предварительным разгибанием в верхней части, ступни при этом должны быть вместе. В норме складок на бедре три, и их расположение должно быть одинаковым. Если есть дисплазия, то количество складок увеличивается на одном бедре, это видно и при осмотре ягодичной, и при осмотре передней поверхности.
Ограниченность отведения конечностей. В нормальном состоянии ноги ребенка разводятся на 90 градусов, при дисплазии это можно сделать максимум до 60 градусов. Данный симптом характерен для вывиха и подвывиха тазобедренного сустава.
Соскальзывание Маркса-Ортолани или симптом щелчка. Проверку совершают, положив ребенка на спину. Нужно охватить коленные суставы таким образом, чтобы большие пальцы рук находились под коленом ребенка, а все остальные на наружной поверхности ноги. При давлении на оси бедер и отведении конечности в сторону слышится небольшой щелчок. Это может быть только в первые недели жизни ребенка, потом щелчок исчезает.
Укорачивание больной конечности, которое определяется по высоте нахождения колен. Этот признак определяют, чаще всего, после годовалого возраста. Он наблюдается у новорожденных только при тяжелых формах дисплазии.
Дополнительные симптомы дисплазии:
- кривошея,
- мягкость черепных костей,
- варусная либо вальгусная постановка стопы,
- нарушение поискового и сосательного рефлекса.
Диагностика ацетабуларной дисплазии
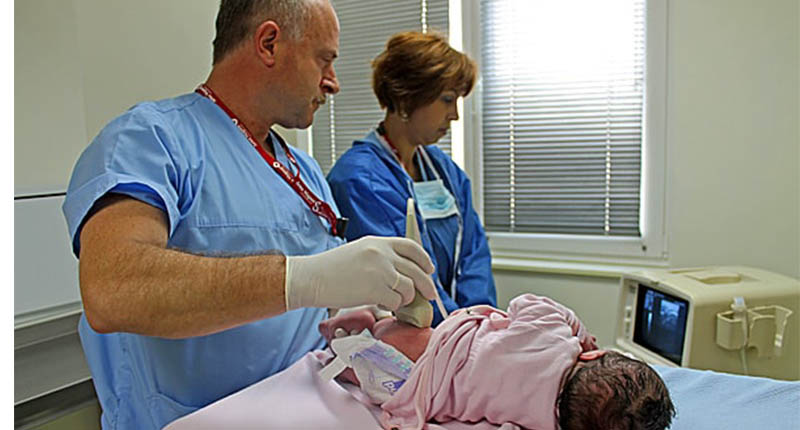
При рождении ребёнка и нахождении малыша в роддоме врач педиатр осматривает новорожденного на выявление патологии. Возможные и диагностированные патологии отслеживает врач поликлиники, наблюдающий за малышом. Когда педиатра настораживает развитие суставов, врач выдаёт направление на УЗИ либо дополнительно отправляет к ортопеду для точного диагноза.
Плановое посещение, если не установлено ортопедом индивидуально, проходит в 1, 3, 6 месяцев, потом в год. К указанному времени ребёнок начинает ходить. Врач-ортопед проводит УЗИ тазобедренных суставов. Метод выявления заболевания безвреден для здоровья малыша. При возникновении изменения в развитии ребёнка ультразвуковое исследование обнаружит нарушение. К сожалению, УЗИ не предоставляет полной информации о патологии, лишь выявляя факт.
При обнаружении болезни назначается дополнительное исследование – рентгенологическая диагностика. Известно несколько схем выявления патологии и возникшего заболевания:
- Схема Рейнберга – определяет отклонение от нормы проксимального отдела в тазобедренной кости.
- Схема Putti – рентгенологическая диагностика применяется для детей с невыраженной головкой в кости.
- Схема Hilgenreiner – определяет степень скошенности свода.
- Схема Ombredanne – показывает, насколько сильно произошёл отход проксимального отдела относительно горизонтального положения.
Причины возникновения вальгуса бедра
Причиной возникновения считают частичное поражение боковой части эпифизарного хряща под головкой, а также повреждения апофиза большого вертела. Вальгусная деформация шейки бедренной кости (coxa valga) часто возникает в процессе роста ребенка вследствие нелеченой дисплазии тазобедренных суставов.
При рождении ребенка головка с шейкой бедренной кости находятся в физиологическом вальгусе и развернуты назад, постепенно во время роста ребенка, в результате физиологической торсии (разворота), соотношения меняются, и у взрослого человека шеечно-диафизарный угол в среднем составляет 127 °, а угол антеверсии — 8- 10 °. При вышеуказанных нарушениях в эпифизарных хрящах в процессе роста ребенка это физиологический процесс нарушается, что и обусловливает возникновение coxa valga.
Кроме этого, вальгусная деформация бывает «симптоматической»:
- при преобладании мышц-аддукторов (приводящих) бедра;
- при болезни Литтля;
- после полиомиелита;
- при прогрессирующей мышечной дистрофии;
- а также при опухолях и экзостозах, которые нарушают нормальный рост эпифизарного хряща.
Очень редко вальгусные деформации происходят после рахита, неправильного лечения перелома шейки бедренной кости и нелеченой дисплазии тазобедренного сустава.