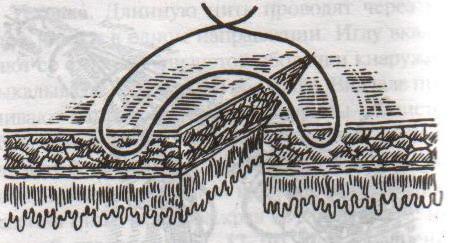
Хирургические методики устранения пупочной грыжи
Существующие не сегодняшний день методики герниопластики можно классифицировать на такие виды:
- Пластика грыжи собственными местными тканями пациента. В медицинских кругах такая разновидность вмешательства называется натяжная герниопластика.
- Оперативное лечение с использованием сетки (импланта из полимерного инертного материала) для герниопластики. Эта разновидность хирургического вмешательства называется ненатяжная герниопластика.
Недостатки первого варианта – долгий реабилитационный период (до 12 месяцев) и большая вероятность рецидива патологии. Ведь в процессе пластики происходит значительное натяжения тканей в области ушивания грыжевых ворот. Это и способствует несостоятельности шва, неправильному рубцеванию, послеоперационному болевому синдрому, осложнениям и рецидивам.
При грыжесечении с применением сетки восстановительный период сокращается до 30 дней, а вероятность повторного возникновения грыжи составляет примерно 3-1%.
Способы лечения пупочной грыжи можно классифицировать и в зависимости от доступа:
- Открытая полостная операция.
- Лапароскопическая герниопластика.
Основные способы хирургического лечения пупочной грыжи (открытого типа) в зависимости от метода обработки ворот выпячивания:
- Герниопластика по Лихтенштейну – это один из самых простых и безопасных методов лечения. Он не требует длительной подготовки пациента, прост в исполнении, имеет самые низкие показатели осложнений и рецидивов. Единственный недостаток пластики грыжи по Лихтенштейну – относительная дороговизна импланта.
- Герниопластика (натяжная) по Бассини. Этот классический метод оперативного вмешательства применяется по сегодняшний день. Наилучшие условия для проведения пластики по Бассини – небольшое по объему выпячивание, которое возникло впервые у относительно молодого пациента.
- Герниопластика по Мейо и по Сапежко. Это очень похожие натяжные методы лечения грыжи. Единственное отличие между ними в том, где именно делается рассечение пупочного кольца. Метод Мейо предполагает рассечение пупочного кольца поперек, а по Сапежко эта процедура проводится вдоль пупка.
Выбор метода проведения герниопластики пупочной грыжи зависит от нескольких факторов: предпочтений оперирующего хирурга, особенностей клинической картины патологии (локализации и размеров выпячивания), физиологических особенностей пациента и его финансовых возможностей.
Операции при невправимой, скользящей грыже. Осложнения.
Скользящая
грыжа
– грыжа, при формировании которой
участвует стенка полого органа,
внегрыжевая поверхность которого не
покрыта брюшиной (слепая кишка, мочевой
пузырь).
Особенности
операции при скользящей паховой грыже:
1.
Основной целью является не отсечение
грыжевого мешка, а ушивание отверстия
в брюшине и возвращение на место
опущенного органа.
2.
Грыжевой мешок широко вскрывают в
отдалении от скользящего органа, грыжевое
содержимое вправляют и накладывают
изнутри грыжевого мешка кисетный шов,
отступя от края органа на 2-3 см.
3.
Избыток грыжевого мешка дистальнее
кисетного шва отсекают.
4.
Затягивая кисетный шов, пальцем погружают
в брюшную полость вышедший орган. После
этого шов окончательно завязывают.
5.
Если в ходе операции возникает
необходимость ушивания мочевого пузыря,
лигатуру проводят по подслизистому, а
не по слизистому слою. Если поврежден
кишечник, выполняют ушивание, дренирование,
санирование ран.
Осложнения:
рассечение или иссечение стенки полого
органа вместе с грыжевым мешком, что
ведет к инфицированию брюшной полости
и развитию перитонита.
Невправимая
грыжа
– грыжа, в которой между грыжевым
содержимым и грыжевым мешком есть
сращения. После вскрытия грыжевого
мешка следует рассечь спайки между
грыжевым содержимым и грыжевым мешком,
ушить десерозированные участки.
NB!
Следует проверить, не ущемлено ли
содержимое невправимой грыжи. Если
содержимое ущемлено – см. вопрос 56.
Лапароскопия, пункция брюшной полости.
Лапароскопия
– исследование и манипуляция на органах
брюшной полости с помощью эндохирургической
техники.
Основные
принципы лапароскопических операций:
1.
Операционная бригада состоит из хирурга,
двух ассистентов (один – оператор
видеокамеры), операционной сестры,
анестезиолога с анестезистом
2.
Обезболивание:
общее комбинированное с интубацией
трахеи и исскусственной вентиляцией
легких
3.
Путем введения газов (чаще диоксида
углерода, реже закиси азота или иинертных
газов) создают пневмоперитонеум для
создания необходимого пространства
для работы. Для этого используют иглу
Вериша, вводимую через разрез кожи выше
или ниже пупка в зависимости от конституции
больного и зоны операции. Внутрибрюшное
давление повышается медленно, предоставляя
организму время для адаптации к
изменяющимся условиям гемодинамики.
4.
После заполнения брюшной полости газом
(3-5 л) иглу извлекают и вводят 10 мм первый
троакар (видеолапароскопический). После
введения через данный троакар лапароскопа
осматривают внутренние органы для того,
чтобы выявить повреждения, нанесенные
иглой Вериша.
5.
После ревизии брюшной полости и уточнения
диагноза под визуальным контролем
вводят рабочие троакары для зажимов и
диссектора.
6.
Лапароскопические операции выполняются
с помощью следующих манипуляций:
разъединение тканей, гемостаз, соединение
тканей.
а)
разъединение тканей может осуществляться
тупым путем с помощью диссектора или
тупфера, острым путем с помощью ножниц
или при помощи диатермии в режиме
резания.
б)
гемостаз осуществляют коагуляцией или
клипированием сосудов.
в)
соединение тканей производят путем
наложения эндохирургической лигатуры
(петля Рёдера), ручного или механического
лигатурного шва, клипс или сшивающим
аппаратом (типа «Эндостич»).
7.
Извлечение отсеченного препарата в
результате эндоскопической операции
выполняют следующими приемами:
а)
извлечение препарата через микротомическую
рану брюшной стенки – наиболее простой,
но травматичный способ. Осуществляется
с помощью эластичного пластмассового
пакета, который сворачивают и вводят в
брюшную полость через 10-мм канюлю. В
брюшной полости пакет разворачивают,
помещают в него препарат и протаскивают
через небольшой разрез в брюшной стенке.
б)
извлечение препарата при помощи
эвакуатора (специального троакара,
состоящего из двух вставляемых одна в
другую трубок)
в)
измельчение препарата с помощью
марцеллятора – механического устройства,
позволяющего измельчать и выводить
ткани наружу.
8.
Завершают операцию осмотром операционного
поля, контролем гемостаза и туалетом
брюшной полости. При необходимости к
зоне операции через один из 5 мм троакаров
подводят дренажную трубку, которую
оставляют в брюшной полости.
9.
Удаляют инструменты из брюшной полости,
постепенно устраняя пневмоперитонеум.
На все раны кожи накладывают швы и
стерильные наклейки.
10.
Иногда во время операции возникает
необходимость в переходе к лапаротомии
(конверсия), о чем необходимо заранее
предупредить пациента. Конверсия бывает
вынужденная (из-за ограниченных
возможностей лапароскопической методики,
при поломке инструментов) и осложненная
(из-за возникновения во время операции
осложнений, которые невозможно устранить
лапароскопически)
Пункция
брюшной полости.
Показание:
эвакуация жидкости при водянке брюшной
полости (асците).
Техника
пункции брюшной полости:
1.
Мочевой
пузырь
должен быть предварительно опорожнен.
2.
Больного усаживают на операционный или
перевязочный стол.
3.
Операционное поле обрабатывают
антисептиком и иодонатом, кожу и глубокие
слои
стенки живота анестезируют 0,5% раствором
новокаина
4.
Кожу
на месте
пункции надрезают кончиком скальпеля.
Прокол производят троакаром по срединной
линии живота на середине расстояния
между пупком и лобком. Хирург
берет инструмент в правую руку, левой
смешает кожу и, приставив троакар
перпендикулярно к поверхности живота,
прокалывает брюшную стенку.
5.
Когда троакар прошел через стенку
живота, вынимают стилет и направляют
струю жидкости в таз.
NB!
Чтобы избежать быстрого падения
внутрибрюшного
давления во время извлечения жидкости
(это может привести к коллапсу),
наружное отверстие троакара периодически
закрывают. Кроме того,
по мере истечения асцитической жидкости
ассистент стягивает живот полотенцем.
Суть и основные способы хирургического лечения
При всем разнообразии применяемых на сегодняшний день методов их целью являются:
- удаление грыжевого мешка;
- вправление внутренних органов обратно в брюшную полость;
- укрепление слабых участков брюшной стенки, на которых появились грыжевые ворота.
В настоящее время применяются две основные методики:
- Традиционная (натяжная)– осуществляется посредством использования местных тканей.
- Ненатяжная – с применением имплантатов.
Поскольку грыжевое выпячивание развивается вследствие появления отверстия, избавиться от него можно при помощи стягивания краев собственных тканей. Есть также способ избежать натяжения окружающих тканей: это накладывание сверху или снизу особого имплантата.
Хирургическая пластика пупочной грыжи называется герниографией. Основы ее применения были заложены еще в конце 19 столетия итальянским хирургом Бассини.
Сутью натяжной герниопластики (традиционного способа) с применением тканей пациента является устранение грыжевых ворот посредством сшивания мышц и апоневроза. Основным минусом метода является продолжительность болевых ощущений: она может достигать нескольких недель и даже месяцев. Вероятность рецидивов зависит от определенных обстоятельств (размеров ворот и выпячивания, длительности протекания болезни) и составляет от 2 до 14%.
Минимальный срок исключения физических нагрузок после операции – 3 месяца.
Если боитесь «ложиться под нож» — почитайте отзывы
В конце 20 века (точнее — с середины 80-х годов) начала развиваться так называемая теория ненатяжной пластики. Сначала исследования велись только в области лечения паховых грыж, но в дальнейшем их результаты стали применять к лечению выпячиваний различной локализации, в том числе пупочной.
Есть мнение, что основной причиной рецидивов после операции пупковой грыжи является процесс сшивания, при котором происходит натяжение разнородных тканей, противоречащее естественным закономерностям заживления раны. Поэтому для проведения герниопластики используют разные синтетические имплантаты. Через полгода такой имплантат практически невозможно отличить от собственных тканей. Данный способ пластики грыж имеет следующие преимущества:
- помогает избежать натяжения собственных тканей;
- при его использовании не сшиваются ткани разного происхождения;
- значительно сокращается количество рецидивов.
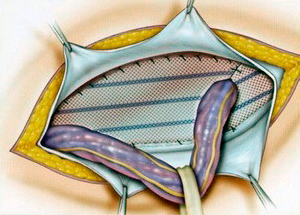
Отличительной особенностью лапароскопических операций является их выполнение через проколы небольших размеров. Течение операции контролируют при помощи миниатюрной видеокамеры. В большинстве случаев устранение дефекта брюшной стенки производится при помощи устанавливаемого изнутри синтетического сетчатого протеза.
Период реабилитации в основном не превышает 14 дней. Рецидивы возможны в 2-5% случаев. Проведение подобного лечения возможно в амбулаторных условиях с применением местного или эпидурального (спинального) обезболивания.
Техника проведения
Лапароскопическая герниопластика проводится под общим наркозом, открытая – под общим или в условиях местного обезболивания. Предпочтите в большинстве случаев отдается последнему методу анестезии, так как он более безопасен для пациентов с заболеваниями дыхательной системы и сердечно-сосудистыми патологиями.
Все способы, которыми осуществляется лечение пупочной грыжи, имеют практически одинаковые начальные этапы:
- Врач делает разрез кожи и подкожных мягких тканей, находит место образования патологии.
- То, что находится в грыжевом мешке, либо помещается обратно в брюшную полость, либо, в случае наличия соответствующих показаний, удаляется.
- Далее применяется выбранный в дооперационный период метод пластики грыжи.
- Если грыжа большая, будет проведено удаление пупка. Однако в случае, если выпячивание небольших размеров, пупок стараются сохранить.
- После завершения всех необходимых процедур ткани зашиваются.
Лапароскопию пупочной грыжи проводят при помощи трех проколов. В прокол в области пупка вводится эндоскоп, в оба других – необходимые для удаления грыжи инструменты. Во время эндоскопической операции травмируется гораздо меньшее количество мышечной ткани, чем при полостной операции.
Кишечный шов Ламбера, Альберта, Шмидена, Матешука.
Кишечный
шов –
это способ соединения кишечной стенки.
В
основе кишечного шва лежит принцип
футлярного
строения кишечной стенки:
1-ый футляр – серозно-мышечный и 2-ой
футляр – подслизисто-слизистый. При
ранении в рану смещается слизисто-подслизистый
слой.
Классификация
кишечных швов:
а)
по
количеству рядов:
1.
однорядные
(Ламбера, Z-образный)
2.
многорядные (тонкая кишка: однорядный
– двухрядный, толстая кишка:
двухрядный-трехрядный шов)
б)
по
глубине захвата тканей:
1.
грязный (инфицированный, нестерильный)
– проникающий в просвет кишечника (шов
Жоли, шов Матешука)
2.
чистый (асептический) – нить не проходит
слизистой и не инфицируется кишечным
содержимым (шов Ламбера, кисетный,
Z-образный)
в)
по
методике наложения:
1.
отдельные узловатые
2.
непрерывные швы (простой обвивной и
обвивной шов с захлестом (шов
Ревердена-Мультановского) – чаще на
заднюю губу анастомоза, шов Шмидена
(скорняжный, вворачивающийся шов) –
чаще на переднюю губу анастомоза)
г)
по
способу наложения:
1. ручной шов 2. механический шов
д)
по
длительности существования шовного
материала:
1.
нерассасывающийся шов (прорезывается
в просвет кишечника): капрон, шелк и др.
синтетические нити (накладываются в
качестве второго или третьего ряда в
качестве чистых швов).
Материалы:
капрон, шелк и др. синтетические материалы.
2.
рассасывающиеся (резорбируются в сроки
от 7 дней до 1 мес, применяются в качестве
грязных швов первого ряда)
Материалы:
викрил (золотой стандарт рассасывающихся
швов), дексон, кетгут.
Шовный
материал для кишечного шва:
синтетический (викрил, дексон) и
биологический (кетгут); монофиламентный
и полифиламентный. Биологический шовный
материал в отличие от синтетического
обладает аллергенным действием и лучше
инфицируется. Полифиламентные нити
способны сорбировать и накапливать
микробы.
Иглы
для кишечного шва:
колющие, желательно атравматические
(обеспечивают низкую травматичность
тканей, уменьшают величину раневого
канала от прохождения нити и иглы).
Шов
Ламбера
– узловатый серо-серозный шов однорядный.
Техника:
игла вкалывается на расстоянии 5-8 мм,
проводится между серозной и мышечной
оболочкой и выкалывается на расстоянии
1 мм на одном крае раны и вкалывается на
1 мм и выкалывается на 5-8 мм на другом
крае раны. Шов завязывается, при этом
края слизистой остаются в просвете
кишки и хорошо прилегают друг к другу.
На
практике этот шов выполняется как
серозно-мышечный, т.к. при прошивании
одной серозной оболочки нить часто
прорезывается.
Ш
Матешука–
узловатый серозно-мышечный или
серозно-мышечно-подслизистый однорядный.
Техника:
вкол иглы производится со стороны среза
полого органа на границе между слизистым
и подслизистым или мышечным и подслизистым
слоями, выкол – со стороны серозной
оболочки, на другом краю раны игла
проводится в обратном направлении.
Ш
Черни (Жоли)
– узловатый серозно-мышечный однорядный.
Т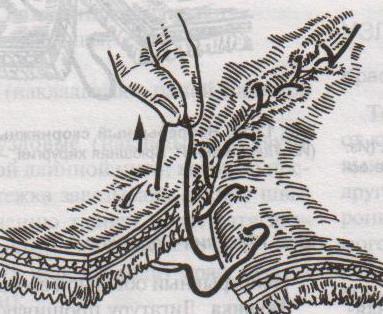
вкол производят на 0,6 см от края, а выкол
на крае между подслизистым и мышечным
слоями, не прокалывая слизистую; на
второй стороне вкол делают на границе
мышечного и подслизистого слоя, а выкол,
не прокалывая слизистой, на 0,6 см от края
разреза.
Ш
Шмидена
– непрерывный однорядный сквозной
вворачивающий, предупреждает выворачивание
слизистой оболочки при формировании
передней губы анастомоза: вкол иглы
делается всегда со стороны слизистой
оболочки, а выкол – со стороны серозного
покрова на двух краях раны.
Ш
Альберта –двухрядный:
1)
внутренний ряд — непрерывный краевой
обивной шов через все слои: вкол иглы
со стороны серозной поверхности, выкол
– со стороны слизистой оболочки на
одном краю раны, вкол сто стороны
слизистой, выкол со стороны серозной
оболочки на другом краю раны и т.д.
2)
наружный ряд — швы Ламбера для того,
чтобы погрузить (перитонизировать)
внутренний ряд швов.
Один
из основных принципов современной
хирургии ЖКТ – необходимость перитонизации
линии анастомоза и укрывание грязного
кишечного шва рядом чистых швов.
Требования
к кишечному шву:
а)
герметичность (механическая прочность
– непроницаемость для жидкостей и газов
и биологическая – непроницаемость для
микрофлоры просвета кишечника)
б)
должен обладать гемостатическими
свойствами
в)
не должен сужать просвет кишечника
г)
должен обеспечивать хорошую адаптацию
одноименных слоев кишечной стенки
Принципы лечения
Основной
метод лечения грыж — оперативный. Задачей
операции является устранение грыжевого
мешка и закрытие дефекта брюшной стенки.
Этапы
операции грыжесечения:
1
— послойное рассечение тканей над
грыжевым выпячиванием,
2
— выделение грыжевого мешка из грыжевых
оболочек,
3
— вскрытие грыжевого мешка, высвобождение
из сращений грыжевого содержимого и
вправление его в брюшную полость,
прошивание и перевязка грыжевого мешка
на уровне его шейки, отсечение и удаление
грыжевого мешка.
4
— закрытие грыжевых ворот (пластика)
Существует
два основных вида пластики грыжевых
ворот. Первый — аутопластика, при котором
дефект укрывается собственными тканями
больного, перемещенными с соседних
областей или свободным лоскутом
(фасциально-апоневротическая,
мышечно-апоневротическая, мышечная,
аутодермальная). Второй вид — аллопластика,
при котором грыжевые ворота укрывают
лоскутом биологического или синтетического
материала (проленовая, никелид-титановая
сетка).
Диагностика пупочной грыжи
Диагностика пупочной грыжи не составляет большого труда. Обычно выявляет патологию педиатр или терапевт путем визуального осмотра и прощупывания проблемной области. Пупочная грыжа выглядит как шаровидное выпячивание тканей в области пупка. В некоторых случаях сквозь тонкий кожный покров просматривается кишечная петля. При пальпации выпуклости и окружающих ее тканей прощупывается дефект брюшной стенки и сам грыжевый мешок.
Однако для точной дифференциации заболевания требуется также консультация хирурга. Чтобы исключить другие патологии со схожей симптоматикой хирург может назначить проведение таких диагностических процедур:
- Эзофагогастродуоденоскопия (ЭГДС).
- Рентгеновские методы исследования – герниография, рентгенография желудка.
- УЗ-исследование органов, которые находятся в брюшной полости, а также самого грыжевого мешка.
После постановки диагноза пациенту во избежание возникновения осложнений рекомендована пластика грыжи.
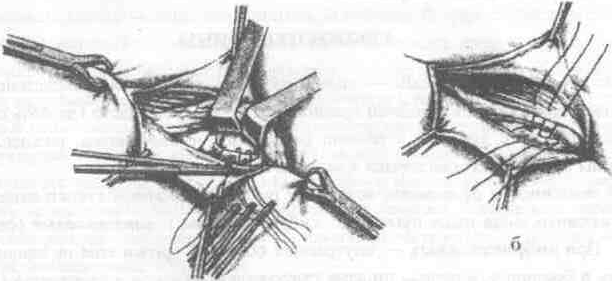
Операции при ущемленной паховой грыже. Осложнения.
Ущемленная
грыжа
– сдавление грыжевого содержимого в
грыжевых воротах или грыжевом мешке,
сопровождаемое нарушением кровоснабжения
и иннервации
Ущемление
может быть: а) эластического б) калового
в) смешанного генезов.
Ущемленная
паховая грыжа подлежит операции в
экстренном порядке (в течение 2 часов
после ущемления).
Насильственное
вправление ущемленной грыжи недопустимо
в связи с возможностью вправления
нежизнеспособных омертвевших органов.
Основные
этапы грыжесечения (на примере ущемленной
паховой грыжи):
Желательно
использовать местную анестезию, т.к.
общая может привести к самопроизвольному
вправлению грыжи.
1.
Послойное рассечение мягких тканей до
апоневроза наружной косой мышцы
2.
Обнажение апоневроза и наружного
пахового кольца. Паховое кольцо не
рассекают, чтобы не дать ускользнуть
грыжевому содержимому в брюшную полость
3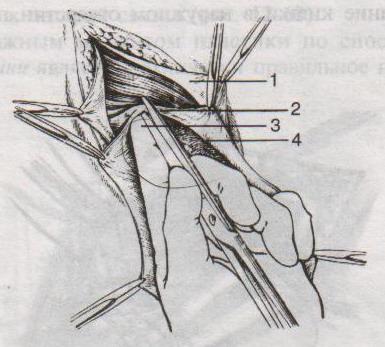
Выступающую из канала наружную часть
грыжевого мешка выделяют, обкладывают
изолирующими салфетками для защиты
операционной раны от изливающейся при
вскрытии мешка грыжевой воды.
4.
Вскрывают грыжевой мешкой и, удерживая
ущемленный орган марлевой салфеткой,
рассекают грыжевое кольцо и переднюю
стенку пахового канала.
Рассечение
ущемляющего кольца:
1
– апоневроз наружной косой мышцы живота
2
– шейка мешка
3
– палец, осторожно подведенный под
ущемляющее кольцо, приподнимает его,
чтобы можно было подвести ножницы для
рассечения
4
– ущемленная петля кишки
5.
Определяют состояние кишечной петли
(ущемленная петля обычно темно-багровая)
а)
если на стенке ущемленной петли нет
некротических участков (черных,
зеленоватых): кишку обкладывают марлевыми
салфетками, смоченными горячим
физраствором (40-43С),
вводят сосудорасширяющие вещества и
ожидают 15 мин, пока она не примет
нормальную окраску (розоватую или
красную), ее серозная оболочка не станет
серозной, не восстановится хорошая
перистальтика и пульсация сосудов
брыжейки. Такую петлю можно погрузить
в брюшную полость.
б)
если определяются стойкие признаки
некроза или перфорация кишки: лапаротомия
с выведением петли грыжевого содержимого,
резекцией кишки в пределах здоровых
участков (отступив в сторону приводящей
части на 40 см, а в сторону отводящей на
20), восстановлением проходимости ЖКТ,
ушивание брюшной полости
NB!
Чем длительнее ущемление, тем больше
изменения со стороны ущемленных органов.
6.
Остальная часть операции с пластикой
грыжевых ворот производится по одному
из вышеописанных способов.
Осложнения
ущемленной паховой грыжи:
1. абсцесс 2. перитонит 3. флегмона 4. илеус
5. свищ.
Операция при бедренной грыже
Бедренными называют грыжи,
выходящие через бедренный канал и
локализующиеся ниже паховой складки.Для
укрепления внутреннего бедренного
кольца предложено большое количество
способов, которые можно разделить на
две основные группы: бедренные
(подходят к бедренному
каналу со стороны hiatus
saphenus)
и паховые (через
паховый канал). Из бедренных
следует рассмотреть
прежде всего способ
Бассини. Операцию
можно выполнять под любым обезболиванием.
Применяют косой разрез, проходящий
через центр грыжевого выпячивания.
Рассекают кожу, подкожную клетчатку,
поверхностную фасцию, обнажая таким
образом паховую связку. Ниже ее находят,
максимально выделяют, обрабатывают и
удаляют грыжевой мешок. При этом все
время следует помнить о проходящей
рядом бедренной вене, которая расположена
латеральнее ГМ. Прежде чем приступить
к пластике грыжевых ворот (рис. 7),
желательно тщательно ос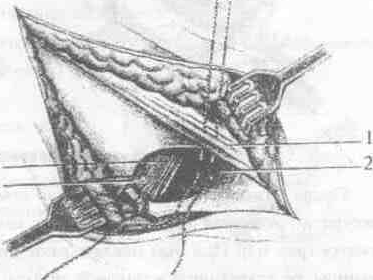
с помощью тупфера связки, ограничивающиеanulus
femoralis
(паховую (1), гребенчатую (2) и лакунарную)
и обнаружить бедренную вену (3).
В
Рис. 7. Пластика
внутреннего отверстия бедренного
канала по Бассинн
3
4
нутреннее отверстие бедренного
канала ушивают нерассасывающимся
синтетическим материалом (капрон,
лавсан), сшивая паховую и гребенчатую
связки. Первым накладывают наиболее
ответственный латеральный шов, защищая
при этом бедренную вену металлическим
крючком Фарабефа. Рану послойно ушивают.
Основной недостаток способа Бассини —
трудность высокой перевязки грыжевого
мешка и ушиванияanulus
femoralis,
а также увеличение (расширение) пахового
промежутка (увеличивается вероятность
образования прямых паховых грыж). Этих
недостатков лишены паховые
способы, позволяющие
не только закрыть внутреннее отверстие
бедренного канала, но и ликвидировать
паховый промежуток. Впервые в 1892 году
Руджи (L.Ruggi)
предложил доступ к бедренному кольцу
через паховый канал с рассечением его
передней и задней стенок и подшиванием
паховой связки к гребенчатой (рис. 8а).
Н
Рис. 8. Пластика
внутреннего кольца бедренного канала
паховым способом; а — способ Руджи; б —
способ Райха
едостатком этого метода, однако,
являлось увеличение пахового промежутка,
что могло привести к возникновению
паховой грыжи. Поэтому в 1893 году другой
итальянский хирург Парлавеччо
(Parlavecchio)
кроме швов между паховой и куперовской
связками предложил для ликвидации
пахового промежутка подшивать к ним
еще внутреннюю косую и поперечную мышцы.
Способ Руджи-Парлавеччо
следует считать
основным классическим способом
радикальной операции при бедренной
грыже. Обезболивание используют как
местное, так и общее. Разрез производят
параллельно и выше паховой складки.
Рассекают кожу, подкожную клетчатку,
поверхностную фасцию. Вскрывают переднюю
стенку пахового канала. Содержимое
пахового канала (lig.
teres
utheri
seu
funiculus
spermaticus)
выделяют и отводят кверху. Свободные
края внутренней косой и поперечной мышц
крючком Фарабефа отводят вверх и
рассекают продольно на всем протяжении
поперечную фасцию. Находят и выделяют
шейку грыжевого мешка, берут ее на
провизорную держалку. Грыжевое содержимое
вправляют в брюшную полость. Обрабатывают
ГМ, после чего его прошивают и перевязывают
как можно выше синтетической нитью и
отсекают. Тупфером освобождают паховую,
лакунарную, гребенчатую связки и
бедренную вену. Синтетическими нитями
со стороны вены накладывают швы между
ligg.inquinale
et
pectineale
и завязывают их. Вторым рядом швов
захватывают свободные края мышц и
подшивают их к паховой связке. Нельзя
не отметить предложение Райха (S.Reich)
накладывать один ряд швов. Вначале
прошивают мышцы, затем гребенчатую и,
наконец, паховую связки, после чего швы
завязывают (см. рис. 8б). Содержимое
пахового канала укладывают на вновь
сформированное ложе, переднюю стенку
ушивают в виде дубликатуры. Накладывают
швы на подкожную клетчатку и кожу.
Анатомия пупка
Слои, образующие пупок, состоят из плотной ткани, передняя поверхность которой спаяна с кожей, пупочной фасцией и брюшиной. Здесь нет ни подкожной, ни предбрюшинной клетчатки. Пупочная вена, идущая от пупка к печени, находится в канале, который нередко называется пупочным.
Как пупочное кольцо, так и пупочный канал могут быть местом выхода грыжи. Пупочный канал имеет косое направление, поэтому пупочные грыжи, выходящие через него, называются косыми.
Пупочные грыжи по частоте следуют за паховыми и бедренными, хотя фактически анатомическая предрасположенность к ним возникает со дня рождения.
Н. В. Воскресенский все пупочные грыжи делит на грыжи: взрослых, детского возраста, эмбриональные, развивающиеся при недоразвитии брюшной стенки по средней линии, пупочного канатика.
Эмбриональные пупочные грыжи подлежат оперативному лечению сразу после рождения ребенка. Хирургическое лечение противопоказано при очень больших или, наоборот, незначительных по размерам врожденных грыжах.